Волченко А.А., Пак Д.Д., Усов Ф.Н., Фетисова Е.Ю., Ефанов В.В.
Московский научно-исследовательский онкологический институт им. П.А. Герцена Минздрава России, Москва, Россия
В статье представлено клиническое наблюдение гигантской листовидной опухоли молочной железы.
Материалы и методы . Приводим наблюдение успешного хирургического лечения больной В. 49 лет с гигантской листовидной опухолью левой молочной железы, данные УЗИ, маммографии, морфологического исследования, литературный обзор.
Результаты . Листовидная (филлодная) опухоль – редко встречающийся вариант фиброэпителиальной опухоли, состоящий из эпителиальной и соединительнотканного компонентов с преобладающим развитием последнего. Это название происходит от греческого слова phyllon – лист, отсюда правильнее называть листовидная или филлодная, а не листообразная или филлоидная опухоль.
Этот тип новообразований встречается редко и составляет 2-3% от фиброэпителиальных опухолей молочной железы и 0,3-1% от всех опухолей молочной железы у женщин. Присутствие эпителиального компонента отличает листовидную опухоль от саркомы. Ведущим морфологическим признаком листовидных опухолей молочных желез является гиперцеллюлярность, богатство стромы веретенообразными клетками типа фибробластов. Отсутствие указанного признака исключает диагноз листовидной опухоли. Дифференциальными морфологическими признаками листовидной опухоли и фиброаденом являются преобладание соединительнотканного компонента над эпителиальным в сочетании с выраженной клеточностью соединительнотканного компонента.
Пик заболеваемости у женщин приходится на 45-49 лет, однако филлодная опухоль может развиваться от подросткового до пожилого возраста. Примерно от 15% до 30% листовидных опухолей являются злокачественными. Гистологический тип листовидной опухоли является важным прогностическим фактором: пятилетняя выживаемость при доброкачественных листовидных опухолях по данным Reinfuss et. al составляет 95,7%, пограничных – 73,7%, злокачественных – 66,1%; по данным Chaney et. al при доброкачественных и пограничных листовидных опухолях – до 91%, злокачественных – до 82%. Метастазы злокачественных листовидных опухолей наблюдаются в 25-30%, тогда как для всех листовидных опухолей не более чем в 4% случаев. Основной путь метастазирования – гематогенный, чаще всего метастазы обнаруживают в легких, плевре и костях. Менее 1% злокачественных листовидных опухолей метастазируют в подмышечные лимфоузлы. Лечение листовидных опухолей молочной железы хирургическое. Вероятность локальных рецидивов составляет около 20% при наличии клеток опухоли в краях резекции. Рутинная подмышечная лимфодиссекция не рекомендована. При злокачественном варианте листовидной опухоли обсуждается применение комплексного лечения.
Приводим наблюдение успешного хирургического лечения больной с гигантской листовидной опухолью левой молочной железы.
Больная В., 49 лет. Опухоль обнаружила самостоятельно в 2006 году. Диаметр образования не превышал 2 см. К врачу обратилась в 2011 году, когда отметила бурный рост опухоли. При осмотре левая молочная железа значительно увеличена за счет опухолевого компонента. Поверхность молочной железы неровная, бугристая. Кожа над опухолью не изменена, под ней контурируются крупные, извитые сосуды. Пальпаторно ткани измененной левой молочной железы плотноэластической консистенции. Опухоль подвижна относительно грудой стенки. В подмышечной области на стороне поражения определяются увеличенные до 2 см лимфатические узлы.
По данным УЗИ вся левая молочная железа замещена опухолевым образованием гипоэхогенной многоузловой структуры. В подмышечной области – измененные, увеличенные лимфатические узлы. Проведена трепан-биопсия опухоли. По результатам гистологического исследования биопсийного материала картина более всего соответствует фиброаденоме. Злокачественного опухолевого роста не обнаружено. При маммографии – опухоль занимает весь объем левой молочной железы (тотальное затемнение).
Гистология . Молочная железа размерами 34×33×16 см. Сосок не изменен. Железа диффузно уплотнена, с крупнобугристой поверхностью. На разрезе в ткани железы определяется опухолевый узел размерами 28×17×20 см, занимающий практически всю толщу ткани железы (определяется по периферии узла). Узел четко отграничен, представлен плотной, волокнистой, розовато-белой, дольчатой тканью с крупными сероватыми участками отека, кистозными полостями с полиповидными образованиями, представленными аналогичного вида тканью, мелкоочаговыми кровоизлияниями. Из подмышечной клетчатки выделено 15 эластичных лимфоузлов диаметром 1-3 см.
Микроскопическая картина . Листовидная опухоль молочной железы с крупными участками отека, гиалиноза стромы; разрозненными участками клеточного строения стромы с умеренно выраженным полиморфизмом клеток и единичными митозами в редких полях зрения. Сосок обычного строения; в окружающей ткани железы – картина мастопатии. В исследованных л/у без опухолевого роста.
Заключение . Листовидная опухоль пограничного строения (9020/1).
Выводы . Данный случай демонстрирует редкое клиническое наблюдение, когда доброкачественное новообразование при несвоевременном обращении пациента к врачу привело к обширному хирургическому вмешательству и утрате органа.
КЛЮЧЕВЫЕ СЛОВА: листовидная опухоль молочной железы, гистологическая картина, хирургическое лечение.
За последние 30 лет работы онкологического центра наблюдалось всего лишь 168 больных с данной опухолевой патологией, что составляет 1,2% от всех опухолевых заболеваний молочных желез. Мужчин с данной опухолевой патологией нами не выявлено.
Наличие пальпируемого узла в молочной железе у 166 пациенток (98,8%) явилось основным поводом для обращения к врачу.
При этом только две женщины (1,2%) предъявляли жалобы на боли в пораженной молочной железе. Выделения из соска молочной железы наблюдались у 2 пациенток (1,2%). У 2 женщин опухоль была выявлена при профилактическом осмотре. Возраст больных с листовидной опухолью колебался в пределах от 11 до 74 лет. Средний возраст пациенток равнялся 39,9 года. Наиболее подвержены этому заболеванию женщины в возрасте от 30 до 50 лет.
Средний возраст пациенток с доброкачественной листовидной опухолью достоверно меньше (р < 0,05), чем при промежуточном или злокачественном вариантах листовидных опухолей (37,5; 44,8 и 43,8 лет соответственно). Листовидные опухоли молочных желез локализовались в правой железе в 83 случаях (49,4%), в левой молочной железе - в 80 (47,6%), в обеих молочных железах - в 5 (2,97%). У 16 пациенток (9,5%) с листовидной опухолью выявлено более одного узла. При этом в 5 случаях (2,97 %) опухоли локализовались в обеих молочных железах и в 11 случаях (6,5 %) - в одной из желез (5 - в правой, 6 - в левой).
Синхронное возникновение листовидной опухоли и фиброаденомы в другой молочной железе выявлено у 5 больных (2,97 %). Наличие более одногоузла в молочной железе достоверно указывает на доброкачественный вариант листовидной опухоли (р < 0,05). Листовидные опухоли чаше локализовались в верхне-наружном квадранте молочной железы либо занимали весь ее объем.
Изучение анамнеза заболевания позволило выделить следующие варианты темпов роста листовидных опухолей: опухоли, характеризующиеся медленным, быстрым либо двухфазным ростом (период длительного стабильного существования сменяется этапом быстрого роста).
В 63 случаях (37,5%) был выявлен быстрый рост, в 52 случаях (30,9%) отмечено медленное увеличение опухоли с момента ее увеличения, и в 53 случаях (31,5 %) двухфазность течения процесса, когда длительно существующее образование внезапно начинало резко расти. Однако данный критерий не позволяет дифференцировать различные варианты листовидной опухоли.
При осмотре женщин с листовидными опухолями в большинстве случаев кожа над новообразованием была не изменена - 118 случаев (70.2%). Такие кожные симптомы, как фиксация ее над опухолью, симптом «площадки», крайне редко встречаются и не характерны для листовидных опухолей - 5 пациенток (2,97%). Чаще у больных с листовидной опухолью встречаются такие кожные симптомы, как синюшность, истончение кожи над образованием, выраженный венозный рисунок. Они отражают быстрый, экспансивный рост опухоли и нарушение трофики кожи молочной железы, но ни в коем случае не инвазию ее опухолью. Результатом нарастающих трофических изменений кожи является ее изъязвление.
Листовидная опухоль при пальпации представляла хорошо отчерченное, отграниченное от окружающей ткани молочной железы новообразование. Четкие контуры выявлены в 140 случаях (83,3%), нечеткие - в 28 случаях (16,6%). Практически в равных долях отмечена бугристость и гладкость контуров новообразования (соответственно 75 (44,6%) и 93 (55,4%) случая).
Такие симптомы, как неоднородная консистенция опухоли и бугристость ее контуров, выявляемые при пальпации, являются отражением характерной макроскопической картины. При осмотре удаленных опухолей в таких случаях обнаруживали полости, заполненные слизевидной массой и полиповидными разрастаниями в них.
Изменения соска, столь типичные для рака молочной железы, для листовидной опухоли не характерны. Мы встретились с втяжением соска у 3 пациенток (1,8%), отек соска был выявлен в 14 случаях (8,3%) листовидной опухоли. Пальпируемые лимфатические узлы эластической консистенции на стороне поражения были выявлены у 26 пациенток (15,5%), увеличение лимфатических узлов всегда носило реактивный характер и чаще встречалось у женщин с трофическими изменениями кожи.
Размер листовидных опухолей молочной железы варьировался от 1 до 35 см. Средний размер в общей группе листовидных опухолей составил 7,46 см. Однако интересные данные получены при определении среднего размера листовидных опухолей различных гистологических вариантов. Оказалось, что минимальные размеры опухоли выявлены при доброкачественном варианте листовидных опухолей - 6,87 см, в то время как при злокачественном - 14,09см (при промежуточном - 11,56 см).
По этому признаку доброкачественные листовидные опухоли при размере до 5см достоверно отличаются от промежуточного и злокачественного вариантов опухолей (р < 0,05). При размере до Зсм не было выявлено ни одного случая злокачественной листовидной опухоли.
При анализе клинических диагнозов, установленных в поликлинике РОНЦ им. Н.Н. Блохина РАМН, из 168 больных с листовидными опухолями в 13 случаях (7,7%) выставлен диагноз листовидной опухоли без уточнения степени злокачественности, а в 28 случаях (16,7 %) - диагноз саркомы. Диагноз рака молочной железы установлен в 59 случаях (35,1 %), в 58 случаях (34,5 %) - фиброаденома, а 6 (3,6 %) и 4 (2,4 %) случаях соответственно киста и узловая мастопатия.
При этом во всех наблюдениях при опухолях менее 5см был поставлен неверный диагноз («фиброаденома», «рак», «киста», «узловая мастопатия»). При опухолях больших и гигантских размеров клиницисты в большинстве случаев ставил диагноз саркомы молочной железы - 28 случаев (16,7%).
Таким образом, при размере опухоли менее 5см клинический диагноз листовидной опухоли крайне затруднителен. В подавляющем числе таких наблюдений листовидная опухоль была представлена хорошо отграниченным, солидным образованием плотной консистенции без каких-либо кожных симптомов и изменений сосково-ареолярного комплекса, что и привело к установлению клинического диагноза фиброаденомы в 58 случаях (34,5%). Наличие небольшого уплотнения эластической консистенции на фоне диффузной мастопатии без четких контуров явилось причиной диагноза узловой мастопатии в 4 случаях (2,4%).
Выявление кожных симптомов (фиксация кожи над опухолью, «площадка» и др.) в совокупности с пальпируемой опухолью плотной консистенции с бугристыми контурами послужило основанием для диагноза рака молочной железы у 59 ациенток (35,1 %). Киста - в 6 случаях (3,6%), диагностирована в тех наблюдениях, где клинически образование имело эластичную консистенцию, гладкие, ровные контуры (макроскопически была представлена однокамерной полостью со слизевидным содержимым и полиповидными разрастаниями, не выполняющими весь ее просвет). В 28 случаях (16,7%) основанием для постановки диагноза саркомы молочной железы послужили ряд клинических и анамнестических данных (быстрый рост опухоли с достижением больших размеров; характерные изменения кожи над опухолью в виде истончения, гиперемии, синюшности, усиления венозного рисунка; разнородная консистенция новообразования, бугристость контуров).
Таким образом, в своем большинстве диагноз «листовидная опухоль» оказывается диагнозом, устанавливаемым на гистологическом уровне. Так, лишь 41 % предоперационных диагнозов соответствовали диагнозу гистологическому.
Анализируя лечебные подходы при доброкачественных и промежуточных вариантах листовидных опухолей, можно констатировать, что были использованы все варианты хирургических вмешательств, применяющихся при заболеваниях молочных желез. Основным вариантом хирургического лечения является секторальная резекция молочной железы (81,2% случаев). Использование различного вида мастэктомий и радикальных резекций обусловлено либо большими размерами опухоли, либо ошибками диагностики.
Данные таблицы показывают, что увеличение объема оперативного вмешательства приводит к уменьшению вероятности развития местного рецидива заболевания. Так, во всех случаях энуклеации опухоли возникли местные рецидивы, при секторальных резекциях в 19,7% случаях, а после мастэктомий - лишь в 1 случае (4,8 %). Рецидивы в среднем развиваются через 17 месяцев (отЗ до 4 лет). Однако время развития рецидива опухоли после оперативного вмешательства больше при доброкачественном варианте листовидной опухоли, чем при промежуточном (45,5 и 26,3 месяца; р>0,05). Сопоставление различных вариантов в выполнении мастэктомий с особенностью течения заболевания не выявило наличия между ними корреляционных связей.
Аналогичная ситуация с секторальными и радикальными резекциями молочных желез. Не выявлено достоверных различий в склонности к рецидивированию в зависимости от возраста, темпа роста новообразования, морфологических критериев. При сопоставлении гистологического варианта опухоли и развития рецидива выявилось, что промежуточные листовидные опухоли рецидивируют чаще, чем доброкачественные (23,8% и 17,4% соответственно, р > 0,05). Пациентки с рецидивами были повторно оперированы: в 4 случаях выполнена мастэктомия, в остальных - секторальная резекция. Необходимо отметить, что склонность к рецидивированию - характерная черталистовидных опухолей, и иной раз она приобретает упорный характер (у одной пациентки отмечено 15 рецидивов)
Неоправданное ужесточение лечебных мероприятий (проведение химиотерапии, лучевой терапии) обусловлено ошибками в диагностике заболевания.
Отдаленных метастазов и смертельных исходов, связанных сданными гистологическими формами, не выявлено.
Совсем иная картина наблюдается при анализе течения злокачественных листовидных опухолей (23 пациентки), где наряду с местным рецидивированием присутствует и отдаленное метастазирование (злокачественность обусловлена развитием саркомы на фоне листовидной опухоли). Как было указано ранее, средний размер злокачественных листовидных опухолей (11,6 см) значительно преобладает над таковым при иных гистологических вариантах данного заболевания. Характерная клиническая картина представлена увеличением пораженной молочной железы в объеме. Кожа железы истончена, багрово-синюшного оттенка, с расширенной венозной подкожной сетью. Опухоль подвижна относительно грудной стенки.
Злокачественная листовидная опухоль возникает достоверно в более позднем возрасте, чем доброкачественная (43,8 и 37,5 года соответственно; р<0,05).
Данные таблицы указывают, что рецидивирование является характерной чертой данного опухолевого процесса и развивается как после секторальных резекций, так и после радикальных мастэктомий. В то же время после секторальных резекций местные рецидивы возникали почти в два раза чаще, чем после мастэктомий (40 % и 22,2 % соответственно; р>0,05). Рецидивы при злокачественном варианте листовидной опухоли развиваются достоверно раньше, чем при доброкачественном варианте (14,25 и 45,5 месяца; р < 0,05). Средний возраст пациенток, у которых возник рецидив, на 10 лет моложе пациенток без выявленного рецидива (38,3 и 48,1 года; р > 0,05). Иных корреляционных зависимостей (в том числе факта адъювантного лечения), влияющих на вероятность развития рецидива, не выявлено.
Рецидивы, возникшие у 5 больных, были оперативно удалены. У двоих из них рецидив возник вновь (в одном случае - после лучевой терапии), что, в свою очередь, потребовало дополнительного оперативного вмешательства (у одной пациентки была удалена большая грудная мышца с резекцией передних отрезков ребер - жива в последующем 8 лет).
Наличие злокачественности стромального компонента предопределило особенности течения заболевания. Нами не выявлено метастазов листовидных опухолей в регионарные лимфоузлы. Гематогенные метастазы отмечены у 4 пациенток (легкие, печень, кости), приведшие к смерти.
В одном случае (метастазы в печень) возникли одновременно с рецидивом в области операции (после мастэктомий) через 4 года, в другом - на протяжении 2 лет, также после мастэктомий. Попытка проведения химиотерапии во всех случаях была безуспешной. Выявлена достоверная связь между развитием метастазов и размером первичного опухолевого узла: так, при наличии метастазов средний размер последнего составлял 20 см, в то время как при благоприятном течении заболевания - 6,37см (р<0,05). 5-летняя выживаемость составляла 58,5%.
Саркомы молочных желез. За аналогичный период времени, с 1965 по 1999гг., в клиниках РОНЦ РАМН проведено лечение 54 пациентам с гистологически подтвержденным диагнозом саркомы молочной железы, что составляет 0,34% от всех опухолевых заболеваний молочных желез. В данной группе опухолевой патологии отмечен 1 мужчина.
Средний возраст пациентов составляет 44,1 года (16-69 лет) и практически не отличается от такового при злокачественных листовидных опухолях молочных желез. Не выявлено преимущества стороны поражения: процесс в левой молочной железе выявлен в 26 случаях, в правой - 28. Мультицентричности, синхронности поражения в данной группе больных не отмечено. Размер опухолевого узла варьировался от 7 до 35 см, составляя в среднем 14,09 см.
Описывая свое заболевание, большинство больных отмечают быстрый, порой стремительный рост опухоли, что и является основной причиной обращения к врачу.
Клиническая картина сарком молочных желез принципиально не отличается от таковой при злокачественной листовидной опухоли: пораженная молочная железа, как правило, значительно увеличена в объеме, с багрово-синюшной кожей и выраженной подкожной венозной сетью. Диагностические критерии более информативны, чем при листовидных опухолях. Более половины пациентов (74%) имеют короткий анамнез заболевания (менее года), что обусловлено быстрым, порой стремительным ростом опухоли.
При оценке темпов роста новообразований молочной железы отмечено наличие в анамнезе быстрого и двухфазного темпов роста как при листовидных опухолях, так и при саркомах. Медленный темп роста отмечали в основном пациенты с листовидными опухолями. Медленный темп роста не является характерным для сарком молочных желез (всего лишь 1,8 %). Таким образом, наличие медленного темпа роста в большей степени указывает на наличие листовидной опухоли молочной железы, чем на саркому (р < 0,05).
С увеличением размера опухолевого узла увеличивается процент сарком молочных желез. Так, при размерах опухолевого узла более 15см в 71 % случаев была выявлена саркома. В то же время при размере новообразования до 3 см не было выявлено ни одного случая злокачественной листовидной опухоли и саркомы.
По микроскопической картине выявлены следующие разновидности мягкотканных сарком: остеогенная саркома - 1, ангиосаркомы - 15, ли-посаркома - 4, нейрогенная - 5, лейомиосаркома - 5, рабдомиосаркома - 0, злокачественная фиброзная гистиоцитома - 11. Пересмотр гистологических препаратов из-за их отсутствия в патологоанатомическом архиве в 13 случаях не производился (трактовался как полиморфноклеточная саркома без учета гистогенетической принадлежности).
Большой размер опухолевого узла, быстрый рост новообразования и угроза его изъязвления в подавляющем числе случаев предопределяли хирургический этап лечения. Оперативное вмешательство явилось неотъемлемым компонентом лечения у 92,6 % больных (50 пациентов). Как самостоятельный вид первичного лечения у 33 пациентов (61,1 %). В остальных случаях операция была дополнена лучевой терапией - в 8 случаях, химиотерапией - в 6 случаях, и их сочетанием - у 3 пациенток. 4 больным предпринята попытка проведения химиотерапии ввиду исходной генерализации процесса. Помимо оперативного вмешательства в основном при злокачественном варианте листовидных опухолей и саркомах применялась лучевая терапия (стандартная лучевая терапия РОД 2 Гр, СОД 40-46 Гр, лучевая терапия крупными фракциями РОД5Гр, СОД20Гр) и химиотерапия.
В качестве послеоперационного воздействия лучевая терапия использовалась в 12 случаях, при лечении рецидивов и (или) метастазов - в 11. Использование различных схем терапии отражает этапы развития химиотерапевтических подходов в онкологии: от монотерапии Тио-Тэф до схем с использованием препаратов из группы антрациклиновых антибиотиков и препаратов платины. В качестве адъювантного лечения химиотерапия проводилась в 9 случаях, в 18 - как терапия метастатического процесса. Наиболее часто использовали схемы, включающие винкристин, адриамицин и циклофосфан (14 случаев). Гормонотерапия в комплексном лечении листовидных опухолей и сарком молочных желез проводилась в двух случаях неуклонного прогрессирования метастатического процесса.
Объем оперативного вмешательства варьировался от секторальной резекции до радикальной мастэктомий по Холстеду (радикальная резекция не выполнялась).
Корреляционной связи между различными видами мастэктомий и течением заболевания не отмечено, поэтому все виды мастэктомий объединены в одну группу. Данные таблицы красноречиво показывают, что объем оперативного вмешательства в виде секторальной резекции явно недостаточен - в 71 % местное рецидивирование заболевания, вто время как при мастэктомий - 22% (р < 0,05). Чаше рецидивировали больные с быстрым ростом опухоли, чем с опухолями с двухфазным течением (55,5 % больных в этой группе). Рецидив в среднем выявлен через 5,89 месяца после окончания первичного лечения (при злокачественной листовидной опухоли - 14,25 месяца; р < 0,05). Возраст пациенток с развившимися местными рецидивами достоверно ниже, чем при благоприятном течении заболевании (38,17 ± 3,09 и 47,26 ± 2,73; р < 0,05).
При этом проведение дополнительных лечебных мероприятий (лучевая терапия, химиотерапия или их сочетание) достоверно не влияет на характер течения заболевания. В то же время, если не детализировать адъювантное лечение по видам, а разделить пациенток с развившимися рецидивами по факту наличия или отсутствия адъювантной терапии, то проведение адъювантного лечения сопроводилось развитием рецидива у 5 пациенток, а при отсутствии лечения рецидив развился у 12 пациенток (у 3 из 8 после лучевой терапии; у 1 из 6 после химиотерапии и 1 из 3 после химиолучевой терапии). И, хотя достоверного различия в этих группах нет (вероятно, по причине малого числа наблюдений), эти данные следует принять во внимание.
Интересные результаты дало сопоставление течения заболевания с гистологической формой саркомы. Оказалось, что у 12 (66,7%) из 18 пациенток с местным рецидивом заболевания была выявлена ангиосаркома молочной железы, для которой характерны упорное рецидивирование и крайне неблагоприятный прогноз. Не выявлено развития рецидивов при липо- и нейрогенной саркоме молочной железы. Таким образом, течение заболевания, по всей видимости, больше зависит от гистологической формы заболевания, чем от объема лечебных мероприятий.
Касаясь выбора объема оперативного вмешательства, на наш взгляд, следует остановиться на мастэктомий. Лимфаденэктомия не имеет оснований для ее выполнения: для сарком не характерно лимфогенное мета-стазирование. По нашим данным, при гистологическом исследовании метастазы саркомы в регионарные лимфоузлы выявлены не были. Мета-стазирование отмечалось преимущественно в легкие. Факт развития местного рецидива является неблагоприятным фактором прогноза для развития отдаленных метастазов (у 11 из 18 пациенток с местным рецидивом выявлены отдаленные метастазы; р < 0,05). Объем оперативного вмешательства и проведение адъювантного лечения (лучевая терапия, химиотерапия или их сочетание) достоверно не влияют на развитие отдаленных метастазов. Возраст больных с развившимися отдаленными метастазами достоверно ниже, чем у больных без метастазов (39,09 ± 3,14 и 47,8 ± 2,79 соответственно; р < 0,05).
Выживаемость больных невелика. В течение 1-го года погибло 9 пациентов (16,6%), 5-летняя выживаемость составила 37,8 %, 10 лет пережили 28,0%.
Лечение отдаленных метастазов (легкие, кости, печень) малоэффективно. Вне зависимости от вида химиотерапии эффект либо отсутствовал, либо был кратковременным. Отмечено лишь 2 случая успеха: иссечение солитарного метастаза в легком (липосаркома), больная жива в последующем 22 года, и 1 случай эффективного химиотерапевтического воздействия при метастазах в легкие (злокачественная фиброзная гистиоцитома, 9 курсов химиотерапии с винкристином, карминомицином и интерфероном), смерть данной пациентки наступила через 5 лет после окончания химиотерапии от генерализации другого злокачественного заболевания - рака желчного пузыря.
Общие сведения
Опухоль, новообразование, бластома (от греч. blasto - росток) - патологический процесс, характеризующийся безудержным размножением (ростом) клеток; при этом нарушения роста и дифференцировки клеток обусловлены изменениями их генетического аппарата. Автономный, или бесконтрольный, рост - первое основное свойство опухоли. Клетки опухоли приобретают особые свойства, которые отличают их от нормальных клеток. Атипизм клетки, который касается ее структуры, обмена, функции, антигенной структуры, размножения и дифференцировки, - второе основное свойство опухоли. Приобретение опухолевой клеткой новых, не присущих нормальной клетке свойств получило название анаплазии (от греч. ana - приставка, обозначающая обратное действие, и plasis - образование) или катаплазии (от греч. kata - приставка, обозначающая движение сверху вниз, и plasis - образование).
Термины «анаплазия» и «катаплазия» неоднозначны. Под анаплазией понимают дедифференцировку клеток, приобретение ими эмбриональных свойств; в последние годы это понятие подвергается критике, так как установлены достаточно высокая ультраструктурная организация опухолевых клеток и способность их к специфической дифференцировке. Термин «катаплазия» отражает приобретение опухолевой клеткой лишь особых свойств, он более принят в современной литературе.
Опухоль может возникать в любой ткани, любом органе, наблюдается как у человека, так и у многих животных и растений.
Данные эпидемиологии онкологических заболеваний свидетельствуют о различной частоте заболеваемости и смертности от злокачественных опухолей в разных странах. Показана зависимость возникновения опухолей от природных, биологических факторов, условий социальной среды, уклада жизни, бытовых привычек определенных групп населения. По данным ВОЗ, до 90% опухолей связано с воздействием внешних факторов.
По данным статистики, число больных раком и умерших от него растет во всех странах мира. Это объясняют как ухудшением экологии человека, так и улучшением диагностики онкологических заболеваний, налаженной системой регистрации больных со злокачественными новообразованиями, относительным увеличением в составе населения лиц пожилого и старческого возраста.
Каждый год число новых случаев рака, регистрируемых в мире, составляет около 5,9 млн. Интенсивный показатель смертности от злокачественных новообразований в развитых странах - 182 на 100 000, в развивающихся - 65 на 100 000. Число случаев смерти в мире ежегодно от рака желудка составляет 575 000, от рака легкого - 600 000, от рака молочной железы - 250 000. Уровни заболеваемости и смертности от опухолей в мире сильно варьируют. Наиболее высокая онкологическая заболеваемость - от 242,3 до 361,1 на 100 000 зарегистрирована в ряде районов Италии, Франции, Дании, США, Бразилии.
В Европе по заболеваемости и смертности лидируют рак легкого и рак желудка. В США в структуре заболеваемости у мужчин первые места занимают рак легкого, предстательной железы, толстой и прямой кишок, у женщин - рак молочной железы, рак толстой и прямой кишок, опухоли матки. В странах Азии и Африки большую долю опухолей составляют злокачественная лимфома, печеночно-клеточный и назофарингеальный рак.
В СССР абсолютное число больных со злокачественными опухолями в 1986 г. составило 641 000 (191,0 на 100 000 населения). Из 544 200 заболевших - 18% больных раком желудка, 14,3% - раком легкого, 11,3% - раком кожи, 7,4 - раком молочной железы. Из 371 200 умерших 23,7% - больные раком желудка, 18,5% - раком легкого, 5,4% - раком молочной железы.
Изучением опухолей занимается онкология (от греч. oncos - опухоль). Патологическая анатомия решает как теоретические, так и практические (диагностические) задачи: дает описание структуры опухолей, изучает причины их возникновения, гистогенез и морфогенез, определяет систематику (классификацию) опухолей, занимается их прижизненной и посмертной диагностикой, установлением степени злокачественности. Для этих целей используются все современные методы гистологии и цитологии (рис. 93).
Рис. 93. Атипичные клетки, пунктат раковой опухоли
Строение опухоли, особенности опухолевой клетки
Внешний вид опухоли разнообразен. Она может иметь форму узла, шляпки гриба или напоминать цветную капусту. Поверхность ее бывает гладкой, бугристой или сосочковой. Опухоль может быть расположена в
 Рис. 94.
Диффузный рост злокачественной опухоли (рака) в стенке желудка
Рис. 94.
Диффузный рост злокачественной опухоли (рака) в стенке желудка
толще органа или на его поверхности. В одних случаях она диффузно пронизывает орган (рис. 94) и тогда границы ее не определяются, в других - расположена на поверхности органа (слизистой оболочки) в виде полипа (рис. 95). В компактных органах опухоль может выступать над поверхностью, прорастать и разрушать капсулу, аррозировать (разъедать) сосуды, вследствие чего возникает внутренее кровотечение. Она часто подвергается некрозу и изъязвляется (раковая язва). На разрезе опухоль имеет вид однородной, обычно бело-серой или серорозовой ткани, напоминая иногда рыбье мясо. Иногда ткань опухоли пестрая в связи с наличием в ней кровоизлияний, очагов некроза; опухоль может быть и волокнистого строения. В некоторых органах (например, в яичниках) опухоль имеет кистозное строение.
Размеры опухоли различные, что зависит от скорости и продолжительности ее роста, происхождения и расположения; консистенция зависит от преобладания в опухоли паренхимы или стромы: в первом случае она мягкая, во втором - плотная.
Вторичные изменения в опухолях представлены очагами некроза и кровоизлияний, воспалением, ослизнением и отложением извести (петрификация). Иногда эти изменения происходят в связи с применением лучевой терапии и химиотерапии.
Микроскопическое строение опухоли отличается большим разнообразием. Однако все опухоли имеют некоторые общие черты строения: опухоль состоит из паренхимы и стромы, соотношения которых могут сильно варьировать.
Паренхиму опухоли образуют клетки, которые характеризуют данный вид опухоли, ими определяется морфологическая ее специфика. Строма опухоли образована как соединительной тканью органа, в котором она развилась, так и клетками самой опухоли.
 Рис. 95.
Опухоль на ножке в виде полипа
Рис. 95.
Опухоль на ножке в виде полипа
Между паренхимой и стромой опухоли существуют сложные связи, причем особенности паренхимы опухоли во многом определяют характер ее стромы. Опухолевые клетки по мере роста индуцируют пролиферацию фибробластов, синтез ими компонентов стромы. Эта способность опухолевых клеток в значительной мере определяется их генетическими свойствами, она неодинаково выражена в опухолях разного гистологического строения, что объясняет различное количество волокнистых структур в строме разных опухолей. Клетки паренхимы опухоли не только индуцируют активность фибробластов, но и сами могут вырабатывать межклеточное вещество стромы, или экстрацеллюлярный матрикс (например, коллаген IV типа базальных мембран). Опухолевые клетки, кроме того, продуцируют специфическое вещество белковой природы - ангиогенин, под воздействием которого происходит формирование капилляров в строме опухоли.
Большинство опухолей по строению напоминают орган, т.е. имеют паренхиму и выраженную в той или иной степени строму. Такие опухоли называют органоидными. В некоторых, особенно недифференцированных, опухолях преобладает паренхима, строма развита слабо и состоит лишь из тонкостенных сосудов и капилляров. Такие опухоли называют гистиоидными. Они обычно быстро растут и рано подвергаются некрозу. В ряде случаев в опухоли преобладает строма, клеток паренхимы крайне мало. Примером может служить фиброзный рак, или скирр.
Опухоли, строение которых соответствует строению органа (ткани), в котором они развиваются, называют гомологичными. Когда клеточное строение опухолей отличается от строения органа (ткани), в котором они возникают, говорят о гетерологичных опухолях. Гомологичные опухоли - зрелые, дифференцированные, гетерологичные - незрелые, малоили недифференцированные. Опухоли, возникающие в результате гетеротопий, т.е. эмбриональных смещений, называют гетеротопическими (например, опухоль из костной ткани в стенке матки или легком).
Морфологический атипизм опухоли может быть тканевым и клеточным.
Тканевый атипизм характеризуется нарушением тканевых взаимоотношений, свойственных данному органу. Речь идет о нарушении формы и величины эпителиальных структур, соотношений паренхимы и стромы в эпителиальных (особенно железистых) опухолях; о различной толщине волокнистых (соединительнотканных, гладкомышечных и др.) структур, о хаотичном их расположении в опухолях мезенхимального происхождения. Тканевый атипизм наиболее характерен для зрелых, доброкачественных опухолей.
Клеточный атипизм на светооптическом уровне выражается в полиморфизме или, напротив, мономорфизме клеток, ядер и ядрышек, гиперхромии ядер (рис. 96), полиплоидии, изменениях ядерноцитоплазматического индекса в пользу ядер в связи с их укрупнением, появлении множества митозов.
 Рис. 96.
Клеточный атипизм и полиморфизм опухоли
Рис. 96.
Клеточный атипизм и полиморфизм опухоли
Клеточный атипизм может быть выражен в разной степени. Иногда он так значителен, что опухолевые клетки по внешнему виду становятся непохожими на клетки исходной ткани или органа. Когда морфологическая катаплазия достигает крайней степени, строение опухоли упрощается и она становится мономорфной. В связи с этим анапластические опухоли различных органов очень похожи друг на друга.
Важным проявлением морфологического атипизма опухолевой клетки является патология митоза. Установлено, что в клетках опухоли нарушена продукция кейлонов, которые в нормальных условиях регулируют митотическую активность клеток и действуют как ингибиторы клеточного деления. Патология митоза в опухолевых клетках подтверждает воздействие онкогенных факторов на генетический аппарат клетки, что и определяет нерегулируемый рост опухоли.
Клеточный атипизм характерен для незрелых, злокачественных опухолей.
Атипизм ультраструктур, выявляемый при электронно-микроскопическом исследовании, выражается в увеличении числа рибосом, связанных не только с мембранами эндоплазматической сети, но и лежащих свободно в виде розеток и цепочек, в изменении формы, величины и расположении митохондрий (рис. 97), появлении аномальных митохондрий. Функциональная гетерогенность митохондрий в значительной степени нивелируется за счет митохондрий с низкой или отрицательной активностью цитохромоксидазы. Цитоплазма скудная, ядро крупное с диффузным или маргинальным расположением хроматина. Выявляются многочисленные мембранные контакты ядра, митохондрий и эндоплазматической сети, которые в нормальной клетке отмечаются крайне
 Рис. 97.
Ультраструктурный атипизм опухолевой клетки. М - митохондрии, Я - ядро. х30 000
Рис. 97.
Ультраструктурный атипизм опухолевой клетки. М - митохондрии, Я - ядро. х30 000
редко. Выражением атипизма клетки на ультраструктурном уровне являются и клетки-гибриды (рис. 98). Среди атипичных недифференцированных клеток могут быть стволовые, полустволовые клетки и клеткипредшественники.
При электронно-микроскопическом исследовании выявляется не только ультраструктурный атипизм, но и специфическая дифференцировка опухолевых клеток, которая может быть выражена в различной степени - высокой, умеренной и низкой.
 Рис. 98.
Клетка-гибрид
(рак легкого). Имеются признаки эндокринной клетки (секреторные гранулы
- СГ) и пневмоцита II типа (осмиофильные мультиламеллярные тельца -
МЛТ). Я - ядро. х12 500
Рис. 98.
Клетка-гибрид
(рак легкого). Имеются признаки эндокринной клетки (секреторные гранулы
- СГ) и пневмоцита II типа (осмиофильные мультиламеллярные тельца -
МЛТ). Я - ядро. х12 500
При высокой степени дифференцировки в опухоли находят несколько дифференцированных типов опухолевых клеток (например, в раковой опухоли легкого пневмоциты I и II типов, реснитчатые или слизистые клетки). При умеренной степени дифференцировки обнаруживают один из типов опухолевых клеток или клетки-гибриды (например, в раковой опухоли легкого только пневмоциты или только слизистые клетки, иногда клетки-гибриды, имеющие ультраструктурные признаки одновременно как пневмоцита, так и слизистой клетки - см. рис. 98). При низкой степени дифференцировки в опухоли находят единичные ультраструктурные признаки дифференцировки в немногих клетках.
Группа дифференцированных опухолевых клеток, выявляемых при электронно-микроскопическом исследовании, неоднородна и по степени выраженности специфических ультраструктурных признаков - признаков дифференцировки: одни клетки опухоли ничем не отличаются от нормальных элементов того же типа, другие - имеют лишь некоторые специфические признаки, позволяющие говорить о принадлежности опухолевой клетки к определенному типу.
Установление степени дифференцировки опухолевой клетки при электронно-микроскопическом исследовании имеет важное значение для дифференциальной диагностики опухолей. Ультраструктурный анализ опухолевых клеток свидетельствует о том, что в незрелой опухоли с высокой степенью злокачественности преобладают недифференцированные клетки типа стволовых, полустволовых и клеток-предшественников. Увеличение в опухоли содержания дифференцированных клеток, как и степени их дифференцировки, свидетельствует о нарастании зрелости опухоли и снижении степени ее злокачествености.
Биохимический атипизм опухолевой ткани выражается рядом особенностей обмена, отличающих их от нормальных. Выяснено (Шапот В.С., 1977), что спектр биохимических характеристик каждой из опухолей неповторим и включает разные комбинации отклонений от нормы. Такая вариабельность злокачественной опухоли является закономерной.
Ткань опухоли богата холестерином, гликогеном и нуклеиновыми кислотами. В опухолевой ткани гликолитические процессы преобладают над окислительными, содержится мало аэробных ферментных систем, т.е. цитохромоксиды, каталазы. Выраженный гликолиз сопровождается накоплением в тканях молочной кислоты. Это своеобразие обмена опухоли усиливает ее сходство с эмбриональной тканью, в которой также преобладают явления анаэробного гликолиза.
Вопросы биохимической анаплазии опухоли более подробно освещаются в курсе патологической физиологии.
Гистохимический атипизм (Краевский Н.А., Райхлин Н.Т., 1967) отражает в известной мере биохимические особенности опухоли. Он характеризуется изменениями обмена в опухолевой клетке белков и, в частности, их функциональных групп (сульфгидрильных и дисульфидных), накоплением нуклеопротеидов, гликогена, липидов, гликозаминогликанов и изменениями окислительно-восстановительных процессов. В клетках разных опухолей определяется неоднородная картина гистохимиче-
ских изменений, и каждая опухоль в гистохимическом отношении, так же как и в биохимическом, неповторима. Для ряда опухолей выявлены специфические ферменты (ферменты-маркеры), определен «ферментный профиль», характерный для данного вида опухоли.
Так, в клетках рака предстательной железы обнаружена высокая активность кислой фосфатазы, эстеразы и неспецифической Х-экзонуклеазы - ферментов, свойственных эпителию этого органа в норме. В гепатоцеллюлярном раке в отличие от холангиоцеллюлярного выявляется аминопептидаза; в опухолях из экзокринной части поджелудочной железы в отличие от опухолей из ее островков сохраняется высокая активность эстеразы. Количественное гистохимическое исследование показало, что однозначные в гистологическом отношении и по степени дифференцировки формы рака легкого, желудка и молочной железы отличаются друг от друга активностью ряда ферментов (оксидоредуктаз).
Антигенный атипизм опухоли проявляется в том, что она содержит ряд свойственных только ей антигенов. Среди опухолевых антигенов различают (Абелев Г.И., 1974): антигены вирусных опухолей; антигены опухолей, вызванных канцерогенами; изоантигены трансплантационного типа; эмбриональные антигены; гетероорганные антигены.
Антигены вирусных опухолей детерминированы вирусным геномом ДНК- и РНК-содержащих вирусов, но принадлежат опухолевой клетке. Это ядерные мембранные антигены, которые идентичны для любых опухолей, вызванных данным вирусом. Антигены опухолей, вызванных канцерогенами, индивидуальны как в отношении носителей опухоли, так и ее характера. Изоантигены трансплантационного типа обнаруживаются в опухолях, индуцированных онкорнавирусами (лейкозы, рак молочной железы и др.). Эмбриональные антигены - антигены опухоли, специфичные для эмбриональных стадий развития организма и отсутствующие в постнатальном периоде. К ним относятся: a 1 -фетопротеин, обнаруживаемый чаще всего в клетках печеночно-клеточного рака и эмбрионального рака яичка; a 2 -фетопротеин, выявляемый у детей при нейробластоме и злокачественной лимфоме; карциноэмбриональный антиген, который находят при раке кишечника или поджелудочной железы. Эмбриональные антигены выявляют не только в опухоли, но и в крови больных. Гетероорганные антигены - органоспецифические антигены, не соответствующие органу, в котором развивается опухоль (например, появление специфического почечного антигена в карциноме печени или, напротив, печеночного антигена - в карциноме почек). Помимо атипичных антигенов опухолевые клетки содержат и типичные видоспецифические, органоспецифические, изоантигены и другие антигены.
В недифференцированных злокачественных опухолях происходит антигенное упрощение, которое, как и появление эмбриональных антигенов, является отражением катаплазии опухолевой клетки. Выявление типичных и атипичных антигенов в опухоли с помощью иммуногистохимических методов (в том числе с использованием моноклональных антител) служит дифференциальной диагностике и установлению гистогенеза опухоли.
Функциональные свойства опухолевой клетки, отражающие тканевую и органную специфику, зависят от степени морфологической и биохимической (гистохимической) катаплазии. Более дифференцированные
опухоли сохраняют функциональные особенности клеток исходной ткани. Например, опухоли, исходящие из клеток островков поджелудочной железы, выделяют инсулин; опухоли надпочечников, передней доли гипофиза выделяют большое количество соответствующих гормонов и дают характерные клинические синдромы, позволяющие высказывать предположение об опухолевом поражении этих эндокринных желез. Опухоли из печеночных клеток выделяют билирубин и бывают нередко окрашены в зеленый цвет. Малодифференцированные и недифференцированные клетки опухоли могут потерять способность выполнять функцию исходной ткани (органа), в то же время слизеобразование иногда сохраняется в резко анаплазированных раковых клетках (например, желудка).
В заключение можно выделить главные фенотипичные признаки опухолевой клетки злокачественного новообразования: опухолевая клетка в той или иной мере агрессивна (инфильтрирующий рост), некоммуникабельна (потеря межклеточных контактов, выход клеток из комплексов и т.д.), но полностью неавтономна. Она может достигать различной, даже высокой, степени дифференцировки, функционируя с разными, иногда минимальными, отклонениями от нормы.
Рост опухоли
В зависимости от степени дифференцировки опухоли различают три вида ее роста: экспансивный, аппозиционный, инфильтрирующий (инвазивный).
При экспансивном росте опухоль растет «сама из себя», отодвигая окружающие ткани. Паренхиматозные элементы окружающей опухоль ткани атрофируются, развивается коллапс стромы и опухоль окружается как бы капсулой (псевдокапсула). Экспансивный рост опухоли медленный, он характерен для зрелых, доброкачественных опухолей. Однако некоторые злокачественные опухоли (рак почки, рак щитовидной железы, фибросаркома и др.) могут расти экспансивно.
Аппозиционный рост опухоли происходит за счет неопластической трансформации нормальных клеток в опухолевые, что наблюдается в опухолевом поле (см. Морфогенез опухолей).
При инфильтрирующем (инвазивном) росте клетки опухоли врастают в окружающие ткани и разрушают их (деструирующийрост). Инвазия обычно происходит в направлении наименьшего сопротивления по межтканевым щелям, по ходу нервных волокон, кровеносных и лимфатических сосудов. Комплексы клеток опухоли разрушают стенки сосудов, проникают в ток крови и лимфы, врастают в рыхлую соединительную ткань. Если по пути инвазии опухоли встречаются капсула органа, мембрана и другие плотные ткани, то опухолевые клетки вначале распространяются по их поверхности, а затем, прорастая капсулу и мембраны, проникают в глубь органа (рис. 99). Границы опухоли при инфильтрирующем ее росте четко не определяются. Инфильтрирующий рост опухоли быстрый, он характерен для незрелых, злокачественных опухолей.
 Рис. 99.
Схематическое изображение инфильтрирующего (инвазивного) роста раковой опухоли:
Рис. 99.
Схематическое изображение инфильтрирующего (инвазивного) роста раковой опухоли:
1 - атипизм и полиморфизм клеток; 2 - инфильтрирующий рост; 3 - прорастание подлежащих тканей; 4 - атипичные митозы; 5 - врастание в лимфатические сосуды - лимфогенные метастазы; 6 - врастание в кровеносные сосуды - гематогенные метастазы; 7 - перифокальное воспаление
По отношению к просвету полого органа рост опухоли может быть эндофитным или экзофитным. Эндофитный рост - инфильтрирующий рост опухоли в глубь стенки органа. При этом опухоль с поверхности слизистой оболочки (например, желудка, мочевого пузыря, бронха, кишки) может быть почти незаметна; на разрезе стенки видно, что она проросла опухолью. Экзофитный рост - экспансивный рост опухоли в полость органа (например, желудка, мочевого пузыря, бронха, кишки). Опухоль при этом может заполнить значительную часть полости, соединяясь со стенкой ее ножкой.
В зависимости от числа очагов возникновения опухоли говорят об уницентрическом (один очаг) и мультицентрическом (множественные очаги) росте.
Доброкачественные и злокачественные опухоли
В зависимости от клинико-морфологических особенностей поведения опухоли разделяют на: 1) доброкачественные; 2) злокачественные; 3) опухоли с местнодеструирующим ростом.
Доброкачественные, или зрелые, опухоли состоят из клеток, в такой мере дифференцированных, что почти всегда можно определить, из какой ткани они растут (гомологичные опухоли). Характерны тканевый атипизм опухоли, ее экспансивный и медленный рост. Опухоль обычно не оказывает общего влияния на организм, как правило, не дает метастазов. В связи с
особенностью локализации (головной и спинной мозг) доброкачественные опухоли иногда могут оказаться опасными. Доброкачественные опухоли могут малигнизироваться (от лат. malignum - злокачественный), т.е. озлокачествляться.
Злокачественные, или незрелые, опухоли состоят из малоили недифференцированных клеток; они утрачивают сходство с тканью (органом), из которой исходят (гетерологичные опухоли). Характерны клеточный атипизм, инфильтрирующий и быстрый рост опухоли. Выделяют дифференцированные (высоко-, умеренно- и низкодифференцированные) - менее злокачественные и недифференцированные - более злокачественные опухоли. Установление степени дифференцировки, а значит, и степени злокачественности опухоли имеет большое прогностическое значение.
Злокачественные опухоли дают метастазы, рецидивируют, оказывают не только местное, но и общее влияние на организм.
Метастазирование проявляется в том, что опухолевые клетки попадают в кровеносные и лимфатические сосуды, образуют опухолевые эмболы, уносятся током крови и лимфы от основного узла, задерживаются в капиллярах органов или в лимфатических узлах и там размножаются. Так возникают метастазы, или вторичные (дочерние) опухолевые узлы, в печени, легких, головном мозге, лимфатических узлах и других органах. Образование метастазов нельзя свести лишь к механической закупорке капилляров опухолевыми эмболами. В их развитии важное значение имеют особенности клеток опухоли, выражающиеся в наличии у одной и той же опухоли фенотипов клеток с «высокой метастатичностью» и фенотипов «неметастазирующих клеток». Для «выбора» опухолевыми клетками органа при метастазировании они используют рецепторную систему, с помощью которой при циркуляции распознают «органоспецифическую аффинность» кровеносного или лимфатического русла.
Метастазы могут быть гематогенными, лимфогенными, имплантационными и смешанными. Для одних злокачественных опухолей (например, сарком) характерны гематогенные метастазы, для других (например, рака) - лимфогенные. Об имплантационных (контактных) метастазах говорят при распространении клеток по серозным оболочкам, прилежащим к узлу опухоли.
Чаще в метастазах опухоль имеет то же строение, что и в основном узле. Клетки метастаза могут продуцировать те же секреты и инкреты, что и клетки основного узла опухоли. Однако опухолевые клетки в метастазах могут становиться более зрелыми или, напротив, приобретать большую степень катаплазии по сравнению с первичным узлом опухоли. В таких случаях по гистологической структуре метастаза установить природу и локализацию первичного узла опухоли очень трудно. В метастазах нередко возникают вторичные изменения (некроз, кровоизлияние и др.). Метастатические узлы, как правило, растут быстрее, чем основной узел опухоли, и поэтому нередко крупнее его.
Время, необходимое для развития метастаза, может быть различным. В одних случаях метастазы появляются очень быстро, вслед за возникнове-
нием первичного узла, в других - они развиваются через несколько лет после его возникновения. Возможны так называемые поздние латентные, или дремлющие, метастазы, которые возникают через много (7-10) лет после радикального удаления первичного узла опухоли. Такого рода метастазы особенно характерны для рака молочной железы.
Рецидив опухоли - появление ее на прежнем месте после хирургического удаления или лучевого лечения. Опухоль развивается из отдельных опухолевых клеток, оставшихся в области опухолевого поля. Рецидивы опухоли могут возникать и из ближайших лимфогенных метастазов, которые не были удалены во время операции.
Влияние опухоли на организм может быть местным и общим. Местное влияние опухоли зависит от ее характера: доброкачественная опухоль лишь сдавливает окружающие ткани и соседние органы, злокачественная - разрушает их, приводит к тяжелым последствиям. Общее влияние на организм особенно характерно для злокачественных опухолей. Оно выражается в нарушениях обмена веществ, развитии кахексии (раковая кахексия).
Опухоли с местнодеструирующим ростом занимают как бы промежуточное положение между доброкачественными и злокачественными: они имеют признаки инфильтрирующего роста, но не метастазируют.
Морфогенез опухолей
Морфогенез опухолей можно разделить на стадию предопухолевых изменений и стадию формирования и роста опухоли.
Предопухолевые изменения в подавляющем большинстве случаев предшествуют развитию опухоли, однако допускается и возможность развития злокачественной опухоли de novo, «с места в карьер», без предшествующих предопухолевых изменений.
Выявление предопухолевых изменений чрезвычайно важно, так как оно позволяет выделять группы «повышенного риска» в отношении развития опухолей различной локализации, предупреждать возникновение опухоли и осуществлять раннюю ее диагностику.
Среди предопухолевых изменений морфологи выделяют так называемые фоновые изменения, проявляющиеся дистрофией, атрофией, и склерозом, гиперплазией, метаплазией и дисплазией. Очаги гиперплазии, метаплазии и дисплазии рассматриваются как собственно предопухолевые. Наибольшее значение среди них в последнее время придают дисплазии.
Предраковые состояния делят на облигатный и факультативный предрак. Облигатный предрак, т.е. предрак, почти всегда завершающийся развитием рака, чаще связан с наследственным предрасположением. Это врожденный полипоз толстой кишки, пигментная ксеродерма, нейрофиброматоз (болезнь Реклингхаузена), нейробластома сетчатки и др. К факультативному предраку относят гиперпластически-диспластические процессы, а также некоторые дисэмбриоплазии. Кроме того, выделяют так называемый латентный период рака, т.е. период существования пред-
рака до развития рака. Для опухолей разной локализации он различен и исчисляется иногда многими годами (до 30-40 лет). Понятие «латентный период рака» приложимо лишь к облигатному предраку.
Формирование опухоли, или переход предопухолевых изменений в опухоль, изучено недостаточно. На основании экспериментальных данных можно предположить следующую схему развития опухоли: а) нарушение регенераторного процесса; б) предопухолевые изменения, характеризующиеся гиперплазией и дисплазией; в) возникающая стадийно малигнизация пролиферирующих клеток; г) возникновение опухолевого зачатка; д) прогрессия опухоли. Эта схема близка схеме Л.М. Шабада.
В последнее время получила распространение теория «опухолевого поля», созданная В. Уиллисом (1953) и раскрывающая стадийный характер развития опухоли. Согласно этой теории, в органе возникают множественные точки роста - очаговые пролифераты, которые и составляют «опухолевое поле». Причем опухолевая трансформация (малигнизация) очаговых пролифератов происходит последовательно из центра к периферии до слияния очагов малигнизации в один опухолевый узел; однако возможен и первично-множественный рост. Как видно, теория Уиллиса предусматривает в период формирования опухоли ее аппозиционный рост, т.е. трансформацию неопухолевых клеток в опухолевые и пролиферацию последних. После того как «опухолевое поле истрачено», опухоль растет «сама из себя». Эта теория дискуссионна.
В формировании опухоли несомненна роль нарушения взаимоотношений эпителия и соединительной ткани. В.Г. Гаршиным (1939) было показано, что рост эпителия определяется структурно-функциональным состоянием подлежащей соединительной ткани. В норме эпителий никогда не врастает в зрелую соединительную ткань, а только стелется по ней. Врастание эпителия в подлежащую ткань наблюдается в случае разобщения в системе эпителий - соединительная ткань.
Гистогенез опухолей
Гистогенез опухоли - это установление ее тканевого происхождения.
Выяснение гистогенеза опухоли имеет большое практическое значение не только для правильной морфологической диагностики опухоли, но и для выбора и назначения обоснованного лечения. Известно, что опухоли разного тканевого происхождения проявляют неодинаковую чувствительность к лучевой терапии и химическим препаратам.
Гистогенез опухоли и гистологическая структура опухоли - понятия неоднозначные. По гистологической структуре опухоль может приближаться к той или иной ткани, хотя гистогенетически с этой тканью не связана. Это объясняется возможностью крайней изменчивости структуры клетки в онкогенезе, отражающей морфологическую катаплазию.
Гистогенез опухоли устанавливается с помощью морфологического изучения строения и сравнения клеток опухоли с различными этапами онтогенетического развития клеток органа или ткани, в которых разви-
лась данная опухоль. В опухолях, построенных из дифференцированных клеток, гистогенез устанавливается сравнительно легко, так как сохраняется большое сходство опухолевых клеток с клетками ткани или органа, из которого опухоль возникает. В опухолях из недифференцированных клеток, потерявших сходство с клетками исходной ткани и органа, установить гистогенез очень трудно, и иногда невозможно. Поэтому существуют еще опухоли неустановленного гистогенеза, хотя число таких опухолей уменьшается благодаря использованию новых методов исследования. На основании электронно-микроскопических данных и исследований культуры тканей было показано, что клетки организма при опухолевом превращении не утрачивают сложившихся в фило- и онтогенезе специфических свойств.
Обычно опухоль возникает в тех участках тканей и органов, где в ходе регенерации наиболее интенсивно идет размножение клеток, - в так называемых пролиферативных центрах роста. Здесь встречаются менее дифференцированные клетки (камбиальные элементы - стволовые, полустволовые клетки, бласты, клетки-предшественники) и чаще появляются условия для развития клеточной дисплазии с последующей трансформацией в опухоль. Такие центры наблюдаются в периваскулярной ткани, в базальной зоне многослойного плоского эпителия, в криптах слизистых оболочек. Источником возникновения опухоли могут быть участки метаплазии эпителия. Иногда опухоль возникает из отщепившихся в эмбриогенезе тканевых зачатков, тканевых дистопий.
В зависимости от происхождения из дериватов различных зародышевых листков опухоли разделяются на эндо-, экто- и мезодермальные. Опухоли, состоящие из дериватов двух или трех зародышевых листков, называются смешанными и относятся к группе тератом и тератобластом (от греч. teratos - чудовище). При возникновении опухолей сохраняется закон специфической производительности тканей, т.е. эпителиальная опухоль развивается только из эпителия, мышечная - из гладких или поперечно-полосатых мышц, нервная - из различных клеток нервной системы, костная - из костной ткани и т.д.
Прогрессия опухолей
В 1969 г. Л. Фулдс на основании данных экспериментальной онкологии создал теорию прогрессии опухолей. Согласно этой теории, опухоль рассматривается как образование, непрерывно прогрессирующее через качественно отличные стадии, под которыми подразумеваются наследуемые изменения необратимого характера одного или нескольких отчетливо проявляющихся признаков. Приобретение опухолевых свойств происходит стадийно, в результате смены одной популяции клеток другой, путем отбора клеточных клонов или мутации опухолевых клеток. Так создается основа для все большей автономности клеток и максимальной приспособленности их к среде.
По теории прогрессии опухолей сроки прохождения стадий, отдельные свойства, характеризующие злокачественную опухоль, могут значительно варьировать, появляться независимо друг от друга и создавать различные комбинации признаков (независимая прогрессия различных признаков опухоли). Опухоли одного и того же типа не достигают конечного результата одним и тем же путем: одни опухоли приобретают свои окончательные свойства сразу (прямой путь), другие - пройдя ряд промежуточных стадий (непрямой путь) - в ходе прогрессии происходит отбор альтернативного пути развития. При этом развитие опухоли по пути прогрессии никогда нельзя считать завершенным.
По теории прогрессии опухолей доброкачественные опухоли представляют собой одну из фаз прогрессии, не всегда реализующихся в виде злокачественной опухоли. Поэтому доброкачественные опухоли разделяют на опухоли с высоким и минимальным риском малигнизации. Независимость прогрессии различных признаков опухоли позволяет объяснить непредсказуемость поведения опухоли, например наличие метастазов при гистологически доброкачественной опухоли с инвазивным ростом. Из этого следует, что в ряде случаев при определенных опухолях может появиться относительная самостоятельность таких признаков опухоли, как клеточный атипизм, инвазивный рост и способность к метастазированию. Но это не является правилом для большинства злокачественных опухолей. Положение Фулдса о независимой прогрессии различных признаков опухоли далеко не всегда оправдывается. Например, как правило, наблюдается зависимость между уровнем дифференцировки злокачественной опухоли и ее клиническим поведением. На этом основывается прогнозирование течения опухоли, исходя из определенных морфологических признаков.
Иммунная реакция организма на опухоль
На антигены опухолевых клеток (опухолевые антигены) возникают обе формы иммунного ответа: гуморального с появлением антител и клеточного с накоплением Т-лимфоцитов-киллеров, сенсибилизированных против опухолевых клеток. Противоопухолевые антитела не только защищают организм от опухоли, но и могут содействовать ее прогрессированию, обладая эффектом усиления (enhancement - феномен). Лимфоциты и макрофаги при контакте с опухолевыми клетками могут оказывать на них цитолитическое или цитотоксическое влияние. Кроме того, макрофаги и нейтрофилы способны вызывать цитостатический эффект, в результате которого в опухолевых клетках снижается синтез ДНК и митотическая активность. Таким образом, противоопухолевая иммунная защита подобна трансплантационному иммунитету.
Морфологически проявления иммунной реакции на антигены опухоли выражается в накоплении в строме опухоли и особенно по периферии ее иммунокомпетентных клеток: Т- и В-лимфоцитов, плазматических клеток, макрофагов. Клинико-морфологические наблюдения показыва-
ют, что в тех случаях, когда строма опухоли богата иммунокомпетентными клетками, наблюдается сравнительно медленное развитие опухоли. Опухоли же с отсутствием в строме иммунокомпетентных клеток растут быстро и рано дают метастазы.
На ранних стадиях развития опухоли, еще до возникновения метастазов в регионарных к опухоли лимфатических узлах, отмечаются признаки антигенной стимуляции. Они проявляются в гиперплазии лимфатических фолликулов с увеличением размеров их центров размножения, гиперплазии ретикулярных и гистиоцитарных элементов по ходу синусов (так называемый синусный гистиоцитоз), которые рассматриваются как выражение противоопухолевой защиты и как благоприятный прогностический признак при отсутствии метастазов опухоли.
Имеются данные об участии вилочковой железы в противоопухолевой защите: она осуществляет иммунологический надзор, обеспечивающий элиминацию опухолевых клеток. Статистически доказана зависимость частоты развития опухолей у человека от состояния этой железы - учащение опухолей при удалении вилочковой железы, а также по мере усиления ее возрастной инволюции.
Иммунный ответ при опухолях несостоятельный. Среди причин этой несостоятельности выделяют следующие (Петров Р.В., 1982): 1)усиливающее рост опухоли действие циркулирующих противоопухолевых антител (по типу эффекта усиления); 2) блокада специфических «противоопухолевых» рецепторов на поверхности лимфоцитов циркулирующими в крови опухолевыми антигенами. Не исключено влияние иммунологической толерантности, иммунодепрессивного действия самой опухоли, дисбаланса между скоростью иммунного ответа и ростом опухоли, генетически детерминированной «неотвечаемости» на определенные опухолевые антигены, недостаточности иммунного надзора со стороны вилочковой железы.
Этиология опухолей (каузальный генез)
Все многообразие взглядов на этиологию может быть сведено к четырем основным теориям: 1) вирусно-генетической, 2) физико-химической, 3) дизонтогенетической, 4) полиэтиологической.
1. Вирусно-генетическая теория отводит решающую роль в развитии неоплазм онкогенным вирусам. Сущность вирусно-генетической теории (Зильбер Л.А., 1968) заключается в представлении об интеграции геномов вируса и нормальной клетки, т.е. в объединении нуклеиновой кислоты вируса с генетическим аппаратом клетки, которая превратится в опухолевую. Онкогенные вирусы могут быть ДНК- и РНК-содержащими (онкорнавирусы). Среди экзогенных вирусов (ДНК- и РНК-содержащих) в этиологии опухолей человека имеют значение герпесоподобный вирус Эпстайна-Барра (развитие лимфомы Беркитта), вирус герпеса (рак шейки матки), вирус гепатита В (рак печени) и некоторые другие. Наряду с экзогенными в настоящее время обнаружены и эндогенные онкогенные
2. Физико-химическая теория сводит причину возникновения опухоли к воздействию различных физических и химических веществ. Уже много лет назад замечено, что под влиянием разных раздражителей возникает рак. Такие наблюдения дали повод Р. Вирхову еще в 1885 г. создать «теорию раздражения» для объяснения причин возникновения рака. По существу физико-химическая теория - это дальнейшее развитие теории Вирхова с рядом дополнений и изменений. В настоящее время известна большая группа опухолей, относящихся к так называемому профессиональному раку. Это рак легкого в результате заполнения их пылью, содержащей канцерогенные вещества (на кобальтовых рудниках), рак кожи рук у рентгенологов, у лиц, работающих на парафиновых производствах, рак мочевого пузыря у работающих с анилиновыми красителями. Установлено несомненное влияние курения на частоту рака легкого. Имеются бесспорные доказательства значения радиоактивных изотопов для возникновения опухолей.
Следовательно, развитие опухоли может быть связано во многих случаях с воздействием канцерогенных веществ (канцерогенов). Особое внимание привлекают химические канцерогены, среди которых наиболее активными считаются полициклические ароматические углеводороды, ароматические амины и амиды, нитросоединения, офлатоксины и другие продукты жизнедеятельности растений и грибов. Химические канцерогены могут иметь эндогенное происхождение (Шабад Л.М., 1969). Среди эндогенных химических канцерогенов велика роль метаболитов триптофана и тирозина. Доказано, что химические канцерогены действуют на генетический аппарат клетки. Они вызывают ряд качественных изменений генома клеток-мишеней (точечные мутации, транслокации и т.д.), которые приводят к превращению клеточных протоонкогенов в активные
онкогены. Последние посредством своих продуктов - онкобелков трансформируют клетку в опухолевую.
К химическому канцерогенезу примыкает дисгормональный канцерогенез. Показано, что в возникновении и стимуляции роста опухолей играют роль нарушения гормонального равновесия. Дисбаланс тропных гормонов рассматривается как пусковой механизм канцерогенеза. Особенно велико участие в этом процессе эстрогенов, которые обладают прямым действием на орган-мишень и осуществляют гормональную регуляцию пролиферативных процессов в организме.
3. Дизонтогенетическая теория (disontogenesis - порочное развитие) создана Ю. Конгеймом (1839-1884). Согласно этой теории, опухоли возникают из эмбриональных клеточно-тканевых смещений и порочно развитых тканей при действии ряда провоцирующих факторов. Этой теорией можно объяснить возникновение небольшого числа опухолей.
Вопрос о механизме перехода нормальной клетки в опухолевую не может считаться решенным, а между тем в познании именно этого вопроса лежит разгадка всей проблемы развития опухоли. Вероятно, опухолевая клетка возникает в результате мутации, т.е. внезапного превращения генома, но изменение генома клетки в процессе малигнизации может осуществляться и стадийно, будучи растянуто во времени (опухолевая трансформация).
Классификация и морфология опухолей
Классификация опухолей построена погистогенетическому принципу с учетом их морфологического строения, локализации, особенностей структуры в отдельных органах (органоспецифичность), доброкачественности или злокачественности. Эта классификация предложена как международная Комитетом по номенклатуре опухолей Интернационального противоракового объединения. По этой классификации выделяется 7 групп опухолей, а их общее число превышает 200 наименований.
I. Эпителиальные опухоли без специфической локализации (органонеспецифические).
II. Опухоли экзо- и эндокринных желез, а также эпителиальных покровов (органоспецифические).
III. Мезенхимальные опухоли.
IV. Опухоли меланинообразующей ткани.
V. Опухоли нервной системы и оболочек мозга.
VI. Опухоли системы крови.
VII. Тератомы.
Следует заметить, что разделение эпителиальных опухолей, согласно классификации, на органоспецифические и органонеспецифические в настоящее время не оправдано, так как для большинства эпителиальных опухолей найдены органоспецифические маркеры. Это имеет огромное значение для морфологической диагностики опухолей.
Ниже приводится описание наиболее ярких представителей опухолей каждой группы.
Опухоли этого типа развиваются из плоского или железистого эпителия, не выполняющего какой-либо специфической функции. Это эпидермис, эпителий полости рта, пищевода, эндометрия, мочевыводящих путей и т.д.
Опухоли этой группы разделяются на доброкачественные и злокачественные, их разновидности приведены в табл. 6.
Таблица 6. Эпителиальные опухоли без специфической локализации
Источник опухоли | Доброкачественные опухоли | Злокачественные опухоли |
Плоский и переходный эпителий | Папиллома | «Рак на месте», Аденокарцинома; плоскоклеточный рак с ороговением, без ороговения |
Призматический и железистый эпителий | Аденома: ацинарная, тубулярная, трабекулярная, сосочковая, фиброаденома, аденоматозный полип | «Рак на месте», Аденокарцинома; слизистый (коллоидный) рак |
Стволовые клетки и клетки-предшественники эпителия | Рак: солидный, мелкоклеточный, фиброзный, медуллярный |
Доброкачественные опухоли
К доброкачественным эпителиальным опухолям этой группы относят папиллому и аденому.
Папиллома (от лат. papilla - сосочек) - опухоль из плоского или переходного эпителия (рис. 100). Она имеет шаровидную форму, плотная или мягкая, с поверхности сосочкового вида (как цветная капуста или ягоды малины), размером от просяного зерна до крупной горошины; располагается над поверхностью кожи или слизистой оболочки на широком или узком основании. Опухоль построена из клеток разрастающегося покровного эпителия, число слоев его увеличено. В папилломе кожи может наблюдаться ороговение разной интенсивности. Строма выражена хорошо и растет вместе с эпителием. В папилломе сохраняется полярность расположения клеток, комплексность, собственная мембрана. Тканевый
 Рис. 100.
Папиллома
Рис. 100.
Папиллома
атипизм представлен неравномерным развитием эпителия и стромы и избыточным образованием мелких кровеносных сосудов.
Папиллома встречается на коже, а также на слизистых оболочках, выстланных переходным или неороговевающим плоским эпителием (слизистая оболочка полости рта, истинные голосовые связки, лоханки почек, мочеточники, мочевой пузырь).
При травме папиллома легко разрушается и воспаляется, в мочевом пузыре может давать кровотечение. После удаления папилломы в редких случаях рецидивируют, иногда (при постоянном раздражении) малигнизируются.
Аденома (от греч. aden - железа, ота - опухоль) - опухоль железистых органов и слизистых оболочек, выстланных призматическим эпителием. Имеет вид хорошо отграниченного узла мягкой консистенции, на разрезе ткань бело-розовая, иногда в опухоли обнаруживаются кисты. Размеры различные - от нескольких миллиметров до десятков сантиметров.
Аденомы слизистых оболочек выступают над их поверхностью в виде полипа. Их называют аденоматозными (железистыми) полипами.
Аденома имеет органоидное строение и состоит из клеток призматического или кубического эпителия, формирующего железистые образования, иногда с сосочковыми выростами. Соотношение между железистыми структурами и стромой опухоли может быть различным: если последняя преобладает над железистой паренхимой, говорят о фиброаденоме. Эпителий сохраняет комплексность и полярность, расположен на собственной мембране. Клетки аденомы подобны клеткам исходной ткани в морфологическом и функциональном отношениях. В зависимости от особенностей строения, помимо фиброаденомы и аденоматозного полипа, различают: ацинарную, развивающуюся из альвеолярной паренхимы желез (альвеолярная аденома); тубулярную (рис. 101), растущую из протоков железистых структур; трабекулярную, имеющую балочное строение, и сосочковую (рис. 102), представленную сосочковыми разрастаниями в кистозных образованиях (цистаденома). Аденома может переродиться в рак.
 Злокачественные опухоли
Злокачественные опухоли
Злокачественные опухоли, развивающиеся из малодифференцированных или недифференцированных клеток эпителия, обозначают как рак. Опухоль обычно имеет вид узла мягкой или плотной консистенции, границы его нечеткие, иногда сливаются с окружающей тканью. С белесоватой поверхности разреза опухоли соскабливается мутноватая жидкость - раковый сок. Рак слизистых оболочек и кожи рано изъязвляется. Различаются следующие микроскопические формы рака: «рак на месте» (carcinoma in situ); 1шоскоклеточный (э1тидермальный) с ороговением и без ороговения; аденокарцинома (железистый); слизистый (коллоидный); солидный (трабекулярный); мелкоклеточный; фиброзный (скирр); медуллярный (аденогенный).
«Рак на месте», или carcinoma in situ (интраэпителиальная, неинвазивная карцинома) - форма рака без инвазивного (инфильтрирующего) роста, но с выраженным атипизмом и пролиферацией эпителиальных клеток с атипичными митозами (рис. 103). Эту форму рака следует дифференцировать с тяжелой дисплазией. Рост опухоли происходит в пределах эпителиального пласта, без перехода в подлежащую ткань. Но неинвазивный рак - лишь этап роста опухоли, со временем он становится инфильтрирующим (инвазивным).
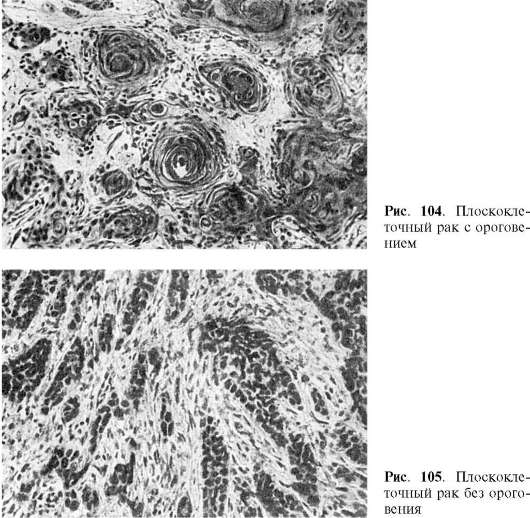
Плоскоклеточный (эпидермальный) рак развивается в коже и в слизистых оболочках, покрытых плоским или переходным эпителием (полость рта, пищевод, шейка матки, влагалище и др.). В слизистых оболочках, покрытых призматическим эпителием, плоскоклеточный рак развивается только после предшествующей метаплазии эпителия. Опухоль состоит из тяжей атипичных клеток эпителия, врастающих в подлежащую ткань, разрушающих ее и образующих в ней гнездные скопления. Клетки опухоли могут сохранять способность к ороговению, тогда возникают образования, напоминающие жемчужины (раковые жемчужины). При меньшей степени дифференцировки клеток ороговение рака не происходит. В связи с этим плоскоклеточный рак может быть ороговевающим и неороговевающим (рис. 104, 105).
Аденокарцинома (железистый рак) развивается из призматического эпителия слизистых оболочек и эпителия желез. Поэтому она встречается как в слизистых оболочках, так и в железистых органах. Эта аденогенная опухоль имеет структуру, сходную с аденомой, но в отличие от аденомы в аденокарциноме отмечается атипизм клеток эпителия: они разной формы, ядра гиперхромны. Клетки опухоли формируют железистые образования различной формы и величины, которые врастают в окружающую ткань, разрушают ее, при этом базальная мембрана их утрачивается. Различают варианты аденокарциномы: ацинарную - с преобладанием в опухоли аци-
 Рис. 103.
Рак на месте (carcinoma in situ)
Рис. 103.
Рак на месте (carcinoma in situ)
 нарных структур; тубулярную
- с преобладанием в ней трубчатых образований; сосочковую,
представленную атипичными сосочковыми разрастаниями. Аденокарцинома может иметь разную степень дифференцировки.
нарных структур; тубулярную
- с преобладанием в ней трубчатых образований; сосочковую,
представленную атипичными сосочковыми разрастаниями. Аденокарцинома может иметь разную степень дифференцировки.
Слизистый (коллоидный) рак - аденогенная карцинома, клетки которой имеют признаки как морфологического, так и функционального атипизма (извращенное слизеобразование). Раковые клетки продуцируют огромное количество слизи и в ней погибают.
Опухоль имеет вид слизистой или коллоидной массы, в которой обнаруживаются ати1тичные клетки (рис. 106). Слизистый (коллоидный) рак - одна из форм недифференцированного рака.
Солидный рак (от лат. solidus - единый, плотный) - форма недифференцированного рака с выраженным атипизмом. Клетки рака располагаются в виде трабекул (трабекулярный рак), разделенных прослойками соединительной ткани. В клетках опухоли довольно часты митозы. Растет солидный рак быстро и рано дает метастазы.
 Рис. 106.
Слизистый (коллоидный) рак
Рис. 106.
Слизистый (коллоидный) рак
Мелкоклеточный рак - форма недифференцированного рака, который состоит из мономорфных лимфоцитоподобных клеток, не образующих каких-либо структур; строма крайне скудная (рис. 107). В опухоли много митозов, часто отмечаются некротические изменения. Рост быстрый, метастазы возникают рано. В некоторых случаях установить гистогенез опухоли не представляется возможным, тогда говорят о неклассифицируемом раке.
Фиброзный рак, или скирр (от греч. scirros - плотный), - форма недифференцированного рака, представленного крайне атипичными гиперхромными клетками, расположенными среди пластов и тяжей грубоволокнистой соединительной ткани. Основная черта этой формы рака - явное преобладание стромы над паренхимой. Опухоль отличается большой злокачественностью, часто возникают ранние метастазы.
Медуллярный (аденогенный) рак - форма недифференцированного рака; его основная черта - преобладание паренхимы над стромой, кото-
 рой очень мало. Опухоль мягкая, бело-розового цвета, напоминает ткань головного мозга (мозговидный рак).
Она
представлена пластами атипичных эпителиальных клеток, содержит много
митозов; быстро растет и рано подвергается некрозу; дает ранние и
множественные метастазы. Помимо описанных, встречаются смешанные
формы рака, состоящие из зачатков двух видов эпителия (плоского и цилиндрического), их называют диморфными раками.
рой очень мало. Опухоль мягкая, бело-розового цвета, напоминает ткань головного мозга (мозговидный рак).
Она
представлена пластами атипичных эпителиальных клеток, содержит много
митозов; быстро растет и рано подвергается некрозу; дает ранние и
множественные метастазы. Помимо описанных, встречаются смешанные
формы рака, состоящие из зачатков двух видов эпителия (плоского и цилиндрического), их называют диморфными раками.
Опухоли экзо- и эндокринных желез а также эпителиальных покровов
Эти опухоли характеризуются тем, что они развиваются из клеток определенного органа и сохраняют морфологические, но иногда и функциональные черты, присущие данному органу. Они встречаются как в экзокринных железах и эпителиальных покровах, так и в эндокринных железах.
Разновидности этих опухолей приведены в табл. 7.
Таблица 7. Опухоли экзокринных желез и эпителиальных покровов
Источник опухоли | Доброкачественные опухоли | Злокачественные опухоли |
Печень Гепатоциты | Аденома (гепатома) | Печеночно-клеточный рак |
Почки Эпителий канальцев Метанефрогенная ткань | Аденома | Почечно-клеточный рак Нефробластома |
Молочная железа Эпителий альвеол и выводных протоков Эпидермис соска и ареолы; эпителий протоков | Фиброаденома (периканаликулярная, интраканаликулярная) | Дольковый «рак на месте», протоковый «рак на месте» Болезнь Педжета (рак) |
Матка Оболочка хориона | Пузырный занос | Деструирующий (злокачественный) пузырный занос; хорионэпителиома (хорионкарцинома) |
Кожа Эпителий протоков потовых желез Эпителий секреторных отделов потовых желез Эпителий волосяных фолликулов Эпителий разных отделов придатков кожи | Сирингоаденома Гидраденома Трихоэпителиома | Рак Рак Базально-клеточный рак |
Печень
Печеночно-клеточная аденома (гепатоаденома) - доброкачественная опухоль, построена из гепатоцитов, формирующих трабекулы. Встречается в виде одного или нескольких узлов.
Печеночно-клеточный (гепатоцеллюлярный) рак может быть представлен одним большим узлом, охватывающим почти целую долю печени (массивная форма), несколькими изолированными узлами (узловатая форма) или узелками, рассеянными в ткани печени (диффузная форма). Опухоль построена из атипичных гепатоцитов, образующих тубулы, ацинусы или трабекулы (тубулярный, ацинарный, трабекулярный, солидный рак). Строма скудная с тонкостенными кровеносными сосудами.
Почки
К доброкачественным опухолям относят аденомы, к злокачественным - варианты почечно-клеточного рака.
Среди аденом почек различают темноклеточную (базофильную), светлоклеточную (гипернефроидную) и ацидофильную.
Темноклеточная (базофильная) аденома может иметь строение тубулярной, солидной аденомы или цистопатилломы. Иногда она достигает размера самой почки. Светлоклеточная (гипернефроидная) аденома обычно небольших размеров, окружена капсулой, на разрезе желтого цвета, иногда с кровоизлияниями; построена из крупных полиморфных светлых, богатых липидами клеток. Ацидофильная аденома - редкая опухоль, достигает больших размеров, имеет тубулярное, солидное или папиллярное строение. Клетки опухоли полигональные, светлые, с ацидофильной зернистостью.
Почечно-клеточный (гипернефроидный) рак имеет несколько вариантов: светлоклеточный (гипернефроидный), зернистоклеточный; железистый (аденокарцинома почки); саркомоподобный (веретено- и полиморфноклеточный); смешанно-клеточный рак. Каждый из вариантов рака почки (кроме саркомоподобного) может иметь разную степень дифференцировки. Наиболее характерны светлоклеточный и железистый варианты.
Светлоклеточный (гипернефроидный) рак - наиболее часто встречающаяся злокачественная опухоль почек. Представлена узлом мягкой и пестрой ткани, состоит из содержащих липиды светлых полигональных и полиморфных клеток с многочисленными митозами. Раковые клетки образуют альвеолы и дольки, железистые и сосочковые структуры, разделенные скудной стромой с синусоидными сосудами; типичны некрозы и кровоизлияния. Характерно прорастание опухолью лоханки и рост ее по венам («опухолевые тромбы»). Рано возникают гематогенные метастазы в легкие, кости, печень, противоположную почку.
Железистый рак (аденокарцинома почки) имеет вид мягкого пестрого узла. Опухоль состоит из тубулярных и сосочковых структур; клетки ее атипичны, с гиперхромными ядрами. Рак прорастает почечную ткань и дает гематогенные метастазы.
Нефробластома (эмбриональная нефрома, эмбриональный рак почки, опухоль Вильмса) - злокачественная опухоль; наиболее часто встречается у детей (см. Болезни детского возраста).
Молочная железа
Опухоли молочной железы отличаются большим разнообразием и развиваются нередко на фоне дисгормональной доброкачественной дисплазии.
К доброкачественным опухолям относят фиброаденому, которая имеет вид инкапсулированного узла плотной консистенции. Характерна пролиферация альвеол и внутридольковых протоков. Соединительная ткань может обрастать внутридольковые протоки (периканаликулярная фиброаденома - рис. 108) или врастать в них (интраканаликулярная фиброаденома - см. рис. 108). Редко встречается листовидная (филлоидная) опухоль.
К разновидностям рака молочной железы относят неинфильтрирующий дольковый и внутрипротоковый рак, болезнь Педжета.
Неинфильтрирующий дольковый рак (дольковый «рак на месте») возникает мультицентрично, имеет солидный и железистый варианты (рис. 109). Развивается в неизмененной дольке или на фоне дисгормональной доброкачественной дисплазии. Возможен переход в инвазивную форму рака.
Неинфильтрирующий внутрипротоковый рак (протоковый «рак на месте») может быть сосочковым, угревидным и криброзным. Сосочковый рак растет, заполняя просвет расширенных протоков, и не выходит за их пределы. Угревидный рак возникает мультицентрично, но обычно ограничивается одним сегментом железы. Внутрипротоковые разрастания анаплазированного эпителия (рис. 110) подвергаются некрозу. Эти некротические, иногда обызвествленные, массы опухоли выдавливаются
 Рис. 108.
Фиброаденома молочной железы:
Рис. 108.
Фиброаденома молочной железы:
а - периканаликулярная; б - интраканаликулярная
при разрезе ее из протоков в виде белесоватых крошащихся пробок (поэтому рак и назван угревидным). Внутрипротоковый рак переходит в инвазивную форму. Криброзный рак гистологически имеет вид решетки из-за образования просветов на месте погибших клеток.
Болезнь Педжета молочной железы характеризуется тремя признаками: экзематозным поражением соска и ареолы; наличием крупных, светлых клеток в эпидермисе соска и ареолы; раковым поражением протока молочной железы. В утолщенном и несколько разрыхленном эпидермисе находят своеобразные светлые клетки опухоли, названные клетками Педжета. Они лишены межклеточных мостиков, расположены в средних отделах росткового слоя эпидермиса, но могут достигать и рогового слоя. Клетки Педжета никогда не внедряются в дерму. Рак развивается из эпителия как крупных, так и мелких протоков и имеет строение скирра, угревидного или криброзного рака.
Высказывается мнение (Головин Д.И., 1981), что болезнь Педжета развивается не из одного мелкого фокуса клеток, а мультицентрично, в крупном опухолевом поле, состоящем из трех отделов: эпидермиса соска и ареолы, устьев крупных протоков и глубжележащих мелких протоков молочной железы. Прогрессия опухоли проявляется аппозиционным ростом и последовательным вовлечением в процесс новых эпителиальных структур. Согласно этому взгляду, клетки Педжета представляют собой измененные и малигнизированные эпителиальные элементы росткового слоя.
 Рис. 109.
Дольковый рак молочной железы
Рис. 109.
Дольковый рак молочной железы
 Рис. 110.
Протоковый рак молочной железы
Рис. 110.
Протоковый рак молочной железы
Матка
Эпителиальными опухолями матки являются деструирующий (злокачественный) пузырный занос и хорионэпителиома (хорионкарцинома).
Деструирующий (злокачественный) пузырный занос характеризуется врастанием ворсин хориона в вены матки и малого таза. В матке и в других органах (влагалище, легкие) появляются вторичные очаги роста опухоли. Ворсины хориона имеют небольшие размеры, в пролиферирующем трофобласте преобладают синцитиальные клетки. Деструирующий пузырный занос в половине случаев трансформируется в хорионэпителиому.
Хорионэпителиома (хорионкарцинома) - злокачественная опухоль трофобласта, развивающаяся из остатков последа после аборта, трубной беременности, родов и особенно часто при деструирующем пузырном заносе. Опухоль имеет вид пестрого губчатого узла в миометрии. Ранее эту опухоль называли децидуомой, так как предполагали, что она развивается из децидуальной ткани беременной матки. В 1886 г. московский патологоанатом М.Н. Никифоров и почти одновременно швейцарский патологоанатом Маршан установили, что опухоль развивается из эпителия ворсин хориона, т.е. плода, а не матери. Опухоль была названа хорионэпителиомой. Она состоит из элементов цито- и синцитиотрофобласта (рис. 111): светлых эпителиальных клеток Лангханса, среди которых много гигантских делящихся и полиморфных темных клеток синцития. Строма в опухоли отсутствует, сосуды имеют вид полостей, выстланных клетками опухоли, в связи с этим часты кровоизлияния. Клетки опухоли легко проникают в кровь и дают гематогенные метастазы, прежде всего в легкие. Хорионэпителиома гормонально-активна: ее развитие сопровождается выделением гормона гонадотропина, который обнаруживается в моче. В очень редких случаях хорионэпителиома может иметь тератогенное происхождение, чем объясняют ее развитие у женщин в яичнике и у мужчин в яичке, средостении, стенке мочевого пузыря. Такие хорионэпителиомы называют эктопическими.
 Кожа
Кожа
Опухоли кожи очень многочисленны и возникают как из эпидермиса, так и из придатков кожи: потовых и сальных желез, желез волосяных фолликулов. Эти опухоли разделяются на доброкачественные, опухоли с местнодеструирующим ростом и злокачественные. Важнейшими из них являются сирингоаденома, гидраденома, трихоэпителиома и базальноклеточный рак (базалиома).
Сирингоаденома - доброкачественная опухоль из эпителия протоков потовых желез. Различают сосочковую и тубулярную формы. Для первой характерно образование сосочков, покрытых двухслойным эпителием, для второй - беспорядочно расположенных тубул, выстланных также даухслойным эпителием. Гидраденома - доброкачественная опухоль из секреторного эпителия потовых желез с сосочковыми выростами эпителия. Трихоэпителиома - доброкачественная опухоль из волосяных фолликулов или их эмбриональных элементов. Характерны порочно развитые волосяные фолликулы и плоскоэпителиальные кисты, заполненные роговым веществом.
Базально-клеточный рак (базалиома) - опухоль с местным деструирующим ростом, рецидивирует, но не дает метастазов; локализуется чаще на шее или лице; имеет вид бляшки или глубокой язвы (ulcus rodens). Опухоль нередко бывает множественной. Построена из мелких округлых, овальных или веретенообразных клеток с узким ободком базофильной цитоплазмы (темные клетки), напоминающих базальные клетки эпидермиса, но лишенных межклеточных мостиков. Клетки располагаются тяжами или гнездами, в которых могут появляться образования, подобные придаткам кожи. Базалиома - одна из наиболее часто встречающихся опухолей кожи.
Среди злокачественных опухолей, развивающихся из придатков кожи, различают рак потовых желез, рак сальных желез и рак волосяных фолликулов. Эти опухоли встречаются редко.
Окончание табл. 8
Источник опухоли | Доброкачественные опухоли | Злокачественные опухоли |
Яички |
||
Половые клетки | Семинома |
|
Гландулоциты (клетки Лейдига) | Опухоль из клеток Лейдига | |
Сустентоциты (клетки Сертоли) | Опухоль из клеток Сертоли | |
Щитовидная железа |
||
Клетки А и В | Аденома фолликулярная | Фолликулярный рак; папиллярный рак; недифференцированный рак |
Клетки С | Аденома солидная | Солидный рак с амилоидозом сторомы (медуллярный рак) |
Околощитовидные железы |
||
Главные клетки | Аденома | Рак |
Надпочечники |
||
Клетки коркового слоя | Аденомы адренокортикальные | Адренокортикальный рак |
Клетки мозгового слоя | Феохромоцитома | Злокачественная феохромоцитома (феохромобластома) |
Вилочковая железа |
||
Эпителиальные клетки | Тимома (кортикально-клеточная, медуллярно-клеточная смешанно-клеточная, гранулематозная) |
|
Рак |
||
Гипофиз | Аденома: хромофобная, эозинофильная, базофильная | Рак |
Эпифиз | Пинеалома | |
Поджелудочная железа |
||
β-Клетки | β-Инсулома | |
α-Клетки | α-Инсулома | Злокачественная инсулома |
G-Клетки | G-Инсулома | |
Желудочно-кишечный тракт |
||
Энтерохромаффинные клетки | Карциноид | Злокачественный карциноид |
Яичники
Опухоли яичников разнообразны и в зависимости от своего происхождения разделяются на эпителиальные, опухоли стромы полового тяжа и герминогенные опухоли; они могут быть доброкачественными и злокачественными. Ниже дается описание некоторых из этих опухолей.
Серозная цистаденома - эпителиальная доброкачественная опухоль яичника, чаще односторонняя. Представляет собой кисту, иногда больших размеров, с поверхности гладкая. На разрезе имеет белесоватый вид, состоит из одной или нескольких кист, заполненных серозной жидкостью. Кисты выстланы разнородным эпителием (иногда он напоминает трубный или цервикальный эпителий), встречаются сосочковые его разрастания; в этих случаях говорят о папиллярной цистаденоме.
Муцинозная цистаденома (псевдомуцинозная кистома) - доброкачественная эпителиальная опухоль, однокамерная или многокамерная, обычно односторонняя. Она может достигать очень больших размеров и массы (до 30 кг). Кисты выстланы высоким призматическим эпителием, напоминающим эпителий кишки и сецернирующим слизь (мукоид); возможно образование сосочковых выростов эпителия в просвет кисты (сосочковая муцинозная цистаденома). В некоторых случаях стенка муцинозной кисты разрывается, ее содержимое изливается в брюшную полость, развивается псевдомиксома брюшины. При этом возможна имплантация клеток кисты по брюшине; в брюшной полости накапливается большое количество выделяемой клетками слизи.
Серозная цистаденокарцинома - эпителиальная злокачественная опухоль, одна из частых форм рака яичника. Преобладают сосочковые разрастания анаплазированного эпителия, нередко возникают очаги солидного или аденоматозного строения. Опухолевые клетки прорастают стенку кисты, распространяются по ее поверхности и переходят на брюшину.
Псевдомуцинозная цисткарцинома (рак из псевдомуцинозной кисты) - злокачественная муцинозная опухоль яичников (рис. 112). Состоит из многослойных пластов атипичных клеток, слизеобразующая функция которых снижается; клетки образуют железистые, солидные, криброзные структуры; характерен некроз тканей опухоли.
 Рис. 112.
Псевдомуцинозная киста яичника с переходом в рак
Рис. 112.
Псевдомуцинозная киста яичника с переходом в рак
Текома - доброкачественная опухоль стромы полового тяжа яичника; нередко односторонняя, достигает больших размеров, плотная, желтого цвета. Чаще наблюдается в возрасте старше 50 лет. Опухоль может быть гормонально-неактивной, тогда она по строению напоминает фиброму, состоит из переплетающихся пучков веретенообразных клеток. При гормонально-активной текоме опухолевые клетки накапливают липиды, становятся округлыми, светлыми, напоминают эпителий. Они располагаются диффузно или гнездами. Между опухолевыми клетками появляется хорошо развитая сеть капилляров. Гормонально-активная текома, продуцируя эстрогены, у девочек проявляется преждевременным созреванием, у молодых женщин - расстройством менструального цикла, у пожилых - метроррагией (нерегулярные маточные кровотечения). Возможны гиперплазия и децидуальное превращение слизистой оболочки матки. Текома злокачественная - редко встречающаяся опухоль, характеризуется клеточным атипизмом, построена из круглых, веретенообразных и полиморфного вида клеток, напоминающих саркоматозные. Гормональная активность проявляется редко.
Гранулезоклеточная опухоль (фолликулома) - доброкачественная опухоль полового тяжа яичника, чаще односторонняя, представляет собой узел с бугристой поверхностью, на разрезе серо-желтая, с очагами кровоизлияний. Источник опухолевого роста - гранулеза. Основным элементом опухоли являются мелкие округлые клетки, имеющие базофильное ядро и тонкий ободок цитоплазмы. Клетки образуют трабекулярные или аденоматозные структуры. Это гормонально-активная опухоль, в крови и моче находят высокое содержание эстрогенов. Гормональное влияние проявляется гирсутизмом (повышенное оволосение), преждевременным половым созреванием, аменореей, железисто-кистозной гиперплазией эндометрия. Гранулезоклеточная опухоль злокачественная (рак) сохраняет способность к выработке эстрогенов, но клетки утрачивают свой мономорфизм, становятся полиморфными. Встречаются комбинированные (диморфные) гранулезотекаклеточные злокачественные опухоли.
Дисгерминома - злокачественная герминогенная опухоль яичника. Встречается редко у девочек и женщин, иногда развивается на фоне инфантилизма. Имеет вид довольно плотного крупного узла, возникает чаще в одном яичнике; на разрезе серая с очагами кровоизлияний. Построена из крупных клеток с центрально расположенным ядром; они образуют альвеолярные скопления, отграниченные прослойками соединительной ткани, содержащей множество лимфоцитов. Опухоль рано метастазирует в лимфатические узлы. Предполагают, что опухоль образуется из половых клеток зачатка мужской половой железы, по гистологической структуре напоминает семиному яичка.
Яички
Опухоли яичка встречаются сравнительно редко, но отличаются большим разнообразием в зависимости от характера тканевого зачатка, из которого они развиваются. В яичке различают: герминогенные опухоли, возникаю-
щие из незрелых половых клеток; опухоли из клеток гонадной стромы; опухоли, возникающие одновременно из герминогенных элементов и клеток гонадной стромы; опухоли из оболочек яичка и из ткани придатков.
Семинома (дисгерминома) - герминогенная злокачественная и наиболее часто встречающаяся опухоль яичка. Наблюдается в возрасте 40-50 лет, нередко при крипторхизме. Она состоит из одного или нескольких узлов эластической белой ткани с очагами некроза. Представлена скоплением (тяжи и пласты) круглых, крупных, содержащих гликоген, светлых клеток; в ядрах хроматин распределен неравномерно, много атипичных митозов. Строма состоит из нежной волокнистой соединительной ткани с обширными инфильтратами из лимфоцитов, плазматических клеток, иногда эозинофилов (рис. 113). Первые метастазы появляются в околоаортальных и подвздошных лимфатических узлах, гематогенные метастазы - в легких, печени, почках, плевре.
Опухоль гонадной стромы может возникать из гландулоцитов (лейдиговские клетки) и носит название опухоли из клеток Лейдига, или лейдигомы, опухоль из сустентоцитов (сертолиевые клетки) называют опухолью из клеток Сертоли. Оба вида опухоли встречаются редко, имеют доброкачественное течение. Опухоль из клеток Лейдига вызывает у детей преждевременное половое созревание, у взрослых - гинекомастию; опухоль из клеток Сертоли проявляется феминизацией, гинекомастией.
Щитовидная железа
Опухоли щитовидной железы разнообразны, так как каждая из ее клеток (А, В и С) может быть источником развития доброкачественных (аденома) и злокачественных (рак) опухолей.
Аденомы щитовидной железы разнообразны. Фолликулярная аденома развивается из А- и В-клеток, приближается по строению к щитовидной железе, состоит из мелких (микрофолликулярная) и более крупных (макрофолликулярная) фолликулов. Солидная аденома происходит из С-клеток, выделяющих кальцитонин. Клетки опухоли крупные, со светлой оксифильной цитоплазмой, разрастаются среди заполненных колло-
 Рис. 113.
Семинома
Рис. 113.
Семинома
идом фолликулов. В тех случаях, когда в опухоли появляются кистозные образования с ветвящимися сосочковыми структурами, говорят о папиллярной аденоме щитовидной железы. Наличие папиллярных структур в аденоме - неблагоприятный признак в отношении малигнизации.
Рак щитовидной железы развивается чаще всего из предшествующей аденомы. Гистологически он представлен несколькими видами.
Фолликулярный рак возникает на основе фолликулярной аденомы. Представлен атипичными фолликулярными клетками, прорастающими капсулу и стенки сосудов. Часто возникают гематогенные метастазы в кости. Одним из вариантов этой опухоли является пролиферирующая струма Лангханса, в которой отсутствует выраженный клеточный атипизм, но появляется склонность к инфильтрирующему росту и метастазированию. Фолликулярный рак из А-клеток имеет сравнительно благоприятное течение и прогноз, метастазы возникают в поздние сроки болезни. Рак из В-клеток протекает медленно, но прогноз его менее благоприятный, так как рано появляются метастазы в легкие и кости.
Папиллярный рак по частоте занимает первое место среди всех злокачественных опухолей щитовидной железы. Состоит из разного размера полостей, выстланных атипичным эпителием и заполенных сосочками, исходящими из стенки кисты; местами сосочки врастают в стенку полостей и капсулу опухоли. Одной из разновидностей папиллярного рака, развивающегося из А-клеток, является склерозирующая микрокарцинома, или микрокарцинома в рубце, обнаруживаемая случайно при микроскопическом исследовании.
Солидный (медуллярный) рак с амилоидозом стромы гистогенетически связан с С-клетками, что доказывается наличием в опухоли кальцитонина и сходством ультраструктуры клеток опухоли с С-клетками. В строме опухоли выявляется амилоид, который образуется опухолевыми клетками (APUD-амилоид).
Недифференцированный рак развивается преимущественно у пожилых людей, чаще у женщин. Построен из гнезд и беспорядочно расположенных клеток разных размеров, иногда очень мелких (мелкоклеточный рак) или гигантских (гигантоклеточный рак).
Околощитовидные железы
Доброкачественная опухоль - аденома околощитовидных желез - развивается из главных клеток. Атипичные клетки с гиперхромными ядрами образуют ацинусы, трабекулы, кисты с сосочковыми разрастаниями. Опухоль гормонально-активна, сопровождается гиперпаратиреозом, который лежит в основе фиброзной остеодистрофии (см. Болезни костномышечной системы).
Рак околощитовидной железы встречается редко и не имеет какихлибо специфических морфологических черт.
Надпочечники
Гормонально-активные опухоли надпочечников развиваются из клеток коркового или мозгового слоя. Они могут быть доброкачественными и злокачественными.
Доброкачественными опухолями коркового вещества надпочечников являются адренокортикальные аденомы, которые могут иметь различное строение. Светлоклеточная адренокортикальная аденома, одиночная или множественная, построена из крупных со светлой цитоплазмой клеток, содержащих липиды. Проявляется гиперальдостеронизмом (синдром Конна), поэтому эту аденому называют также альдостеромой.
Темноклеточная адренокортикальная аденома состоит из мелких темных клеток, содержащих липофусцин и образующих анастомозирующие тяжи. Проявляется андрогенной активностью (андростерома), возникают признаки вирилизма (омужествления, от лат. vir - мужчина), реже - синдром Кушинга. Смешанная адренокортикальная аденома, состоящая из светлых и темных клеток, проявляется гиперкортицизмом (синдром Кушинга), поэтому ее называют кортикостеромой. Гломерулезоклеточная аденома построена из пенистых клеток, не содержащих липидов; структура ее напоминает клубочковую зону надпочечника. Клинические проявления связаны с избыточной продукцией минералокортикоидов.
Злокачественная опухоль коркового вещества надпочечников - адренокортикальный рак. Имеет полиморфное строение. Характерен инвазивный рост, преимущественно гематогенное метастазирование. Встречается редко.
Доброкачественную опухоль мозгового вещества надпочечников называют феохромоцитомой (от греч. phaios - темный и chroma - окраска). Феохромоцитома - гормонально-активная опухоль, обычно односторонняя, на разрезе серо-красного или бурого цвета. Построена из полиморфных клеток со светлой цитоплазмой (клетки хромаффинной ткани), которые выделяют большое количество катехоламинов, что обусловливает повышение артериального давления и ряд других расстройств.
Злокачественная опухоль мозгового вещества надпочечников - злокачественная феохромоцитома (злокачественная феохромобластома) - отличается выраженным клеточным атипизмом, встречается крайне редко.
Вилочковая железа (тимус)
Опухоли вилочковой железы - тимомы - развиваются из кортикальных и медуллярных эпителиальных клеток. Они бывают доброкачественными и злокачественными. Они имеют вид одного или нескольких инкапсулированных узлов, могут прорастать органы переднего средостения. Клиническое течение бессимптомное или с проявлениями сдавления окружающих органов, а также аутоиммуных заболеваний (миастения, системная красная волчанка, ревматоидный артрит и др.) или иммунодефицитных синдромов.
В зависимости от степени инфильтрации ткани опухоли Т-лимфоцитами выделяют тимомы с минимальным, умеренным и значительным количеством лимфоцитов.
Морфологически различают 4 вида тимом (Мullег-Hermelink H., 1986). Кортикально-клеточная тимома развивается из кортикального эпителия, а также из клеток тимических телец, построена из крупных полигональных клеток с округлыми светлыми ядрами. Опухоль часто злокачественная (рис. 114).
 Рис. 114.
Злокачественная кортикальноклеточная тимома с минимальным количеством лимфоцитов
Рис. 114.
Злокачественная кортикальноклеточная тимома с минимальным количеством лимфоцитов
Медуллярно-клеточная тимома происходит из эпителия мозгового вещества, может быть образована вытянутыми клетками с овальными темными ядрами, образующими гнезда и тяжи (веретеноклеточная тимома). Опухоль обычно доброкачественная.
Смешанно-клеточная тимома характеризуется сочетанием морфологических признаков двух предыдущих видов.
Гранулематозная тимома имеет среди опухолевых клеток атипичные многоядерные эпителиальные клетки, сходные с клетками Бе- резовского-Штернберга при лимфогранулематозе. При злокачественных опухолях вилочковой железы, построенных из атипичных клеток, подобных плоскому или железистому эпителию, говорят соответственно о плоскоклеточном раке или аденокарциноме вилочковой железы. Гипофиз
Морфологически различают хромофобную, эозинофильную и базофильную аденомы. Они могут обладать гормональной активностью и сопровождаться развитием характерного синдрома.
Среди гормонально-активных аденом гипофиза различают: соматотропную (эозинофильная аденома); пролактиновую (хромофобная или эозинофильная аденома); аденому из клеток, секретирующих АКТГ аденому из клеток, секретирующих тиреотропный гормон (хромофобная или базофильная аденома); аденому из клеток, секретирующих фолликулостимулирующий гормон (хромофобная аденома), которая крайне редко встречается (у евнухов).
Встречаются злокачественные аналоги (рак) аденом гипофиза.
Эпифиз
Органоспецифическая опухоль эпифиза - пинеалома - построена из железистого эпителия и нейроглии. Вызывает в организме обменные и гормональные нарушения. Встречается редко.
Поджелудочная железа
Опухоли островкового аппарата поджелудочной железы относятся к опухолям APUD-системы, или апудомам.
Аденомы из клеток островков называют инсуломами. Они гормональноактивны. Различают три вида инсулом: 1) инсулома из β-клеток, продуцирующих инсулин (β-инсулома); 2) инсулома из α-клеток, продуцирую-
щих глюкагон (α-инсулома); 3) инсулома из G-клеток, синтезирующих гастрин (G-инсулома). β-Инсулома проявляется гиперинсулинизмом и гипогликемией, α-инсулома - пароксизмальной или постоянной гипергликемией, G-инсулома - развитием язв в желудке и двенадцатиперстной кишке (ульцерогенная инсулома), что составляет сущность синдрома Золлингера-Эллисона.
Злокачественные варианты инсулом называют злокачественными инсуломами. Они могут сохранять свою гормональную активность.
Желудочно-кишечный тракт
В слизистой оболочке желудка и кишечника встречается своеобразная опухоль - карциноид, которая развивается из энтерохромаффинных клеток Кульчицкого. Эти клетки являются представителями APUD- системы, поэтому карциноид относят к апудомам. Чаще поражаются различные отделы кишечника (аппендикс), реже - желудок. Опухоль обычно небольших размеров, на разрезе желтого цвета, состоит из гнезд и тяжей полигональных клеток, разделенных прослойками соединительной ткани (рис. 115). Клетки содержат двоякопреломляющие липиды, а также зерна серотонина, в связи с чем дают хромаффинную и аргентаффинную реакцию. Карциноид может сопровождаться ларциноидным синдромом (повышение артериального давления, поражение сердца и др.). В редких случаях карциноид может малигнизироваться - злокачественный карциноид и давать метастазы.
 Рис. 115.
Карциноид
Рис. 115.
Карциноид
Мезенхимальные опухоли
Мезенхима в онтогенезе дает начало соединительной ткани, сосудам, мышцам, тканям опорно-двигательного аппарата, серозным оболочкам, кроветворной системе. При определенных условиях все ее производные могут служить источником опухолевого роста. Мезенхимальные опухоли могут развиваться из соединительной (фиброзной), жировой, мышечной тканей, кроветворных и лимфатических сосудов, синовиальной, мезотелиальной и костной тканей. Они могут быть доброкачественными и злокачественными. Основные разновидности этой группы опухолей приведены в табл. 9.
Таблица 9. Мезенхимальные опухоли
Источник опухоли | Доброкачественные опухоли | Злокачественные опухоли |
Соединительная (фиброзная) ткань | Фиброма: плотная, мягкая, десмоид | Фибросаркома: дифференцированная, недифференцированная |
Жировая ткань | Липома Гибернома | Липосаркома Злокачественная гибернома |
Мышечная ткань | Лейомиома Рабдомиома Зернисто-клеточная опухоль | Лейомиосаркома Рабдомиосаркома Злокачественная зернистоклеточная опухоль |
Кровеносные сосуды | Гемангиома: капиллярная, венозная, кавернозная; доброкачественная гемангиоперицитома Гломусная опухоль (гломус-ангиома) | Ангиосаркома: злокачественная гемангиоэндотелиома, злокачественная гемангиоперицитома |
Лимфатические сосуды | Лимфангиома | Лимфангиосаркома (злокачественная лимфангиоэндотелиома) |
Синовиальные оболочки | Доброкачественная синовиома | Злокачественная синовиома |
Мезотелиальная ткань | Злокачественная мезотелиома |
|
Костная ткань | Остеома, доброкачественная остеобластома Хондрома, доброкачественная хондробластома | Остеосаркома Хондросаркома |
Доброкачественные опухоли
Виды доброкачественных мезенхимальных опухолей многообразны (см. табл. 9).
Фиброма - опухоль из соединительной (фиброзной) ткани. Представлена обычно узлом дифференцированной соединительной ткани, пучки волокон и сосудов расположены в разных направлениях (рис. 116). Различают два вида фибром: плотную с преобладанием коллагеновых пучков над клетками и мягкую, состоящую из рыхлой соединительной ткани с большим числом клеток типа фибробластов и фиброцитов.
Локализация опухоли самая разнообразная. Чаще встречается в коже, матке, молочной железе и других органах. На коже фиброма иногда сидит на ножке. При локализации на основании черепа, в спинномозговом канале или в глазнице фиброма может вызвать серьезные последствия.
Десмоид - своеобразная разновидность фибромы, локализуется чаще всего в передней стенке живота. Построена по типу плотной фибромы,
 Рис. 116.
Фиброма
Рис. 116.
Фиброма
но нередко проявляет наклонность к инфильтрирующему росту. После удаления иногда рецидивирует. Встречается главным образом у женщин, причем рост опухоли увеличивается во время беременности.
Дерматофиброма (гистиоцитома) - опухоль в виде небольшого узла, на разрезе желтого или бурого цвета; встречается чаще на коже ног. Состоит из множества капилляров, между которыми располагается соединительная ткань в виде ритмичных структур, содержащая клетки типа фибробластов, гистиоцитов - макрофагов и фиброцитов. Характерны крупные и многоядерные гигантские клетки, содержащие липиды и гемосидерин (клетки Тутона).
Липома - одиночная или множественная опухоль из жировой ткани. Имеет вид узла (узлов), построена из жировых долек неправильной формы и неодинаковых размеров. Встречается всюду, где имеется жировая ткань. Иногда липома не имеет четких границ и инфильтрирует межмышечную соединительную ткань, вызывая атрофию мышц (внутримышеч- ная, или инфильтрирующая, липома).
Гибернома - редко встречающаяся опухоль типа бурого жира. Имеет вид узла с дольчатым строением; состоит из ячеек и долек, образованных круглыми или полигональными клетками с зернистой или пенистой цитоплазмой из-за наличия жировых вакуолей (мультилокулярные жировые клетки).
Лейомиома - опухоль из гладких мышц. Пучки гладких мышечных клеток расположены хаотично, строма образована прослойками соединительной ткани, в которой проходят кровеносные и лимфатические сосуды. Если строма развита избыточно, опухоль называют фибромиомой. Лейомиома может достигать больших размеров, особенно в матке (рис. 117). Нередко в ней отмечаются вторичные изменения в виде некроза, образования кист, гиалиноза.
Рабдомиома - опухоль из клеток поперечнополосатых мышц, напоминающих эмбриональные мышечные волокна и миобласты. Часто возникает на почве нарушения развития ткани и сочетается с другими поро-
 Рис. 117.
Узел фибромиомы в матке (на разрезе)
Рис. 117.
Узел фибромиомы в матке (на разрезе)
ками развития (см. Болезни детского возраста). Это касается, например, рабдомиом миокарда, возникающих обычно при нарушениях развития головного мозга (так называемый туберозный склероз).
Зернисто-клеточная опухоль (опухоль Абрикосова) обычно небольших размеров, имеет капсулу, локализуется в языке, коже, пищеводе. Состоит из компактно расположенных округлой формы клеток, цитоплазма которых мелкозерниста, жира не содержит (рис. 118). А.И. Абрикосов, впервые описавший эту опухоль (1925), полагал, что она развивается из миобластов (миома из миобластов). Однако в последние годы высказывается мнение о ее гистиоцитарном или нейрогенном происхождении.
Гемангиома - собирательное понятие, включающее новообразования дисэмбриопластического и бластоматозного характера. Различают капиллярную, венозную, кавернозную гемангиомы и доброкачественную гемангиоперицитому. Капиллярная гемангиома локализуется в коже, слизистых оболочках желудочно-кишечного тракта, печени; чаще наблюдается у детей. Представлена красным или синюшным узлом с гладкой, бугристой или сосочковой поверхностью; состоит из ветвящихся сосудов капиллярного типа с узкими просветами; характерна многоядерность эндотелиальных клеток. Строма рыхлая или фиброзная. Венозная гемангиома имеет вид узла, состоит из сосудистых полостей, стенки которых содержат пучки гладких мышц и напоминают вены. Кавернозная гемангиома встречается в печени, коже, губчатых костях, мышцах, желудочно-кишечном тракте, мозге. Имеет вид красно-синего губчатого узла, хорошо отграниченного от окружающей ткани. Состоит из крупных сосудистых тонкостенных полостей (каверн), выстланных эндотелиальными клетками и выполненных жидкой или свернувшейся кровью (рис. 119). Доброкачественная гемангиоперицитома - сосудистая опухоль с преимущественной локализацией в коже и межмышечных прослойках конечностей. Построена из хаотично
 расположенных капилляров, окруженных муфтами из пролиферирующих перицитов; между клетками - богатая сеть ар-гирофильных волокон.
расположенных капилляров, окруженных муфтами из пролиферирующих перицитов; между клетками - богатая сеть ар-гирофильных волокон.
Гломусная опухоль (гломус-ангиома) локализуется в коже кистей и стоп, преимущественно на пальцах; состоит из щелевидных сосудов, выстланных эндотелием и окруженных муфтами из эпителиоидных (гломусных) клеток; опухоль богата нервами.
Лимфангиома развивается из лимфатических сосудов, разрастающихся в разных направлениях и образующих узел или диффузное утолщение органа (в языке - макроглоссия, в губе - макрохейлия). На разрезе опухоли видны полости разной величины, заполненные лимфой.
Доброкачественная синовиома возникает из синовиальных элементов сухожильных влагалищ и сухожилий. Построена она из полиморфных крупных клеток, располагающихся в виде альвеол и многоядерных гигантских клеток (гигантома). Между клетками проходят пучки соединительнотканных, нередко гиалинизированных, волокон; сосудов мало. В центральной части опухоли иногда встречаются ксантомные клетки.
Доброкачественная мезотелиома - опухоль из мезотелиальной ткани. Обычно представлена плотным узлом в серозных оболочках (плевре) и по строению подобна фиброме (фиброзная мезотелиома).
Среди опухолей костей различают костеобразующие и хрящеобразующие опухоли, гигантоклеточную опухоль и костномозговые опухоли.
Доброкачественными костеобразующими опухолями являются остеома и доброкачественная остеобластома, хрящеобразующими опухолями -
хондрома и доброкачественная хондробластома. Остеома может развиваться как в трубчатых, так и в губчатых костях; чаще в костях черепа. Внекостная остеома встречается в языке и молочной железе. Различают губчатую и компактную остеомы. Губчатая остеома построена из беспорядочно расположенных костных балочек, между которыми разрастается волокнистая соединительная ткань; компактная остеома представляет собой массив костной ткани, лишенной обычной остеоидной структуры.
Доброкачественная остеобластома состоит из анастомозирующих мелких остеоидных и частично обызвествленных костных балок (остеоидостеома), между которыми много сосудов и клеточно-волокнистой ткани с многоядерными остеокластами.
Хондрома - опухоль, возникающая из гиалинового хряща. Она плотная, на разрезе имеет вид гиалинового хряща. Построена из беспорядочно расположенных зрелых клеток гиалинового хряща, заключенных в основное вещество, может достигать больших размеров. Наиболее частая локализация - кисти и стопы, позвонки, грудина, кости таза. Если опухоль локализуется в периферических отделах кости, ее называют экхондромой, в центральных отделах кости - энхондромой.
Доброкачественная хондробластома отличается от хондромы тем, что в ней обнаруживают хондробласты и хондроидное межуточное вещество; более резко выражена реакция остеокластов.
Гигантоклеточная опухоль - см. Болезни зубочелюстной системы и органов полости рта.
Злокачественные опухоли
Злокачественные мезенхимальные опухоли состоят из незрелых клеток, производных мезенхимы (см. табл. 9). Они отличаются клеточным атипизмом, выраженным иногда в такой степени, что установить истинное происхождение опухоли невозможно.
В таких случаях помогают гистохимия, иммуноморфология, электронная микроскопия и культура ткани.
Злокачественную мезенхимальную опухоль обозначают термином «саркома» (от греч. sarcos - мясо). На разрезе она напоминает рыбье мясо. Метастазирует саркома обычно гематогенным путем.
Фибросаркома - злокачественная опухоль волокнистой (фиброзной) соединительной ткани, обнаруживается чаще на плече, бедре. В одних случаях она отграничена, имеет вид узла, в других - границы ее стерты, опухоль инфильтрирует мягкие ткани. Состоит из незрелых фибробластоподобных клеток и коллагеновых волокон. В зависимости от степени зрелости и взаимоотношения клеточных и волокнистых элементов опухоли различают дифференцированную и низкодифференцированную фибросаркомы. Дифференцированная фибросаркома имеет клеточно-волокнистое строение (клеточно-волокнистая саркома - рис. 120), причем волокнистый компонент преобладает над клеточным. Низкодифференцированная фибросаркома состоит из незрелых полиморфных клеток с обилием митозов (клеточная саркома - см. рис. 120), она обладает более выраженной
 Рис. 120.
Фибросаркома:
Рис. 120.
Фибросаркома:
а - дифференцированная (клеточно-волокнистая саркома); б - низкодифференцированная (клеточная саркома)
злокачественностью и чаще дает метастазы. Саркомы из круглых или полиморфных клеток могут иметь невыясненный гистогенез, тогда говорят о неклассифицируемой опухоли.
Выбухающая дерматофиброма (злокачественная гистиоцитома) отличается от дерматофибромы (гистиоцитомы) обилием фибробластоподобных клеток с митозами. Характеризуется медленным инфильтрирующим ростом, рецидивами, но метастазы дает редко.
Липосаркома (липобластическая липома) - злокачественная опухоль из жировой ткани. Встречается сравнительно редко, достигает больших размеров, имеет сальную поверхность на разрезе. Построена из липоцитов разной степени зрелости и липобластов. Различают несколько типов липосарком: преимущественно высокодифференцированную; преимущественно миксоидную (эмбриональную); преимущественно круглоклеточную; преимущественно полиморфно-клеточную.
Липосаркома растет сравнительно медленно и долгое время не дает метастазов.
Злокачественную гиберному от гиберномы отличает крайний полиморфизм клеток, среди которых встречаются гигантские клетки.
Лейомиосаркома - злокачественная опухоль из гладкомышечных клеток (злокачественная лейомиома). Отличается от лейомиомы выраженным клеточным и тканевым атипизмом, большим числом клеток с типичными и атипичными митозами. Иногда атипизм достигает такой степени, что установить гистогенез опухоли невозможно.
Рабдомиосаркома - злокачественная опухоль из поперечнополосатых мышц (злокачественная рабдомиома). Строение крайне полиморфно, клетки теряют сходство с поперечнополосатой мускулатурой. Однако выявление отдельных клеток с поперечной исчерченностью, а также результаты иммуногисто-химического исследования с использованием специфической сыворотки позволяют верифицировать опухоль.
Злокачественная зернисто-клеточная опухоль - злокачественный аналог миомы из миобластов, или опухоли Абрикосова (злокачественная миобластома), встречается крайне редко. Она подобна злокачественной рабдомиоме, содержит атипичные клетки с зернистой цитоплазмой.
Ангиосаркома - злокачественная опухоль сосудистого происхождения, богатая атипичными клетками либо эндотелиального, либо периоцитарного характера (рис. 121). В первом случае говорят о злокачественной гемангиоэндотелиоме, во втором - о злокачественной гемангиоперицитоме. Опухоль отличается высокой злокачественностью и рано дает метастазы.
Лимфангиосаркома возникает на фоне хронического лимфостаза и представлена лимфатическими щелями с пролиферирующими атипичными эндотелиальными клетками (злокачественная лимфангиоэндотелиома).
Синовиальная саркома (злокачественная синовиома) наблюдается в крупных суставах. Она имеет полиморфное строение; в одних случаях преобладают светлые полиморфные клетки, псевдоэпителиальные железистые образования и кисты; в других - фибробластоподобные атипичные клетки и коллагеновые волокна, а также структуры, напоминающие сухожилие.
Злокачественная мезотелиома развивается в брюшине, реже - в плевре и сердечной сорочке. Построена из атипичных крупных клеток с вакуолизированной цитоплазмой, часто встречаются тубулярные и сосочковые структуры (эпителиальная мезотелиома).
Остеосаркома (остеогенная саркома) - злокачественная опухоль костей. Построена из остеогенной ткани, богатой крайне атипичными клет-
 ками
остеобластического типа с большим числом митозов, а также примитивной
кости. В зависимости от преобладания костеобразования или
костеразрушения выделяют остеобластическую
и остеолитическую формы
остеосаркомы.
ками
остеобластического типа с большим числом митозов, а также примитивной
кости. В зависимости от преобладания костеобразования или
костеразрушения выделяют остеобластическую
и остеолитическую формы
остеосаркомы.
Хондросаркома отличается полиморфизмом клеток с атипичными митозами, хондроидным типом межуточного вещества с очагами остеогенеза, ослизнением, некрозами. Характеризуется медленным ростом, поздними метастазами.
Опухоли меланинобразующей ткани
Меланинобразующие клетки нейрогенного происхождения (меланоциты) могут быть источником опухолеподобных образований, называемых невусами, и истинных опухолей - меланом.
Невусы встречаются в коже, часто на лице, туловище в виде выбухающих образований темного цвета. Различают несколько видов невусов, из которых важнейшими являются: пограничный; внутридермальный; сложный (смешанный); эпителиоидный, или веретеноклеточный (ювенильный); голубой. Пограничный невус представлен гнездами невусных клеток на границе эпидермиса и дермы. Внутридермальный невус, встречающийся наиболее часто, состоит из гнезд и тяжей невусных клеток, которые располагаются только в дерме. Невусные клетки содержат много меланина. Нередко обнаруживаются многоядерные гигантские невусные клетки. Сложный невус имеет черты как пограничного, так и внутридермального (смешанный невус). Эпителиоидный (веретеноклеточный) невус встречается на лице преимущественно у детей (ювенильный невус), состоит из веретенообразных клеток и эпителиоидных клеток со светлой цитоплазмой. Характерны многоядерные гигантские клетки, напоминающие клетки Пирогова-Лангханса или клетки Тутона. Меланина в клетках мало или он отсутствует. Невусные клетки образуют гнезда как на границе с эпидермисом, так и в толще дермы. Голубой невус встречается у людей в возрасте 30-40 лет в дерме, чаще в области ягодиц и конечностей. Он имеет вид узелка с голубоватым оттенком, состоит из пролиферирующих меланоцитов, которые могут прорастать в подкожную клетчатку. По строению голубой невус близок к меланоме, но является доброкачественным новообразованием и лишь изредка дает рецидивы.
Меланома (меланобластома, злокачественная меланома) - злокачественная опухоль меланинобразующей ткани, одна из самых злокачественных опухолей с выраженной наклонностью к метастазированию. Она развивается в коже, пигментной оболочке глаза, мозговых оболочках, мозговом слое надпочечников, редко - в слизистых оболочках. Возможно развитие меланомы из невуса. Большинство меланом локализуется в коже лица, конечностей, туловища. Меланома может иметь вид коричневого пятна с розовыми и черными вкраплениями (поверхностнораспространяющаяся меланома), сине-черного мягкого узла или бляшки (узловая форма меланомы). Она состоит из веретенообразных или по-
 Рис. 122.
Меланома
Рис. 122.
Меланома
лиморфных, уродливых клеток (рис. 122). В цитоплазме большинства их обнаруживается меланин желто-бурого цвета. Иногда встречаются беспигментные меланомы. В опухоли много митозов, отмечаются очаги кровоизлияний и некроза. При распаде опухоли в кровь выбрасывается большое количество меланина и промеланина, что может сопровождаться меланинемией и меланинурией. Меланома рано дает гемаготенные и лимфогенные метастазы.
Опухоли нервной системы отличаются большим разнообразием, так как возникают из разных элементов нервной системы: центральной, вегетативной, периферической, а также входящих в состав этой системы мезенхималышх элементов. Они могут быть более или менее зрелые, т.е. доброкачественные и злокачественные. Однако, локализуясь в головном или спинном мозге, они по существу всегда являются злокачественными, так как даже при медленном росте оказывают давление на жизненно важные центры и вызывают нарушения их функций. Опухоли ЦНС подразделяются на нейроэктодермальные и менингососудистые (табл. 10).
Таблица 10. Опухоли нервной системы и оболочек мозга

 Нейроэктодермальные опухоли
Нейроэктодермальные опухоли
Нейроэктодермальные (нейроэпителиальные) опухоли головного и спинного мозга построены из производных нейроэктодермы. Они чаще, чем опухоли других органов, имеют дизонтогенетическое происхождение, т.е. развиваются из остаточных скоплений клеток-предшественников зрелых элементов ЦНС, и их гистогенетическая принадлежность иногда устанавливается с большим трудом. Чаще клеточный состав опухолей соответствует определенным фазам развития нейрональных и глиальных элементов нервной системы. Среди нейроэктодермальных опухолей выделяют: астроцитарные; олигодендроглиальные; эпендимальные и опухоли хориоидного эпителия; нейрональные; низкодифференцированные и эмбриональные (см. табл. 10). Злокачественные нейроэктодермальные опухоли метастазируют, как правило, в пределах полости черепа и крайне редко - во внутренние органы.
Астроцитарные опухоли
Астроцитарные опухоли (глиомы) делят на доброкачественные - астроцитому и злокачественные - астробластому (злокачественная астроцитома).
Астроцитома - наиболее частая из нейроэктодермальных доброкачественных опухолей, развивается из астроцитов. Наблюдается в молодом возрасте, иногда у детей; локализуется во всех отделах мозга. Диаметр опухоли составляет 5-10 см, от окружающей ткани мозга она отграничена не всегда четко, на разрезе имеет однородный вид, иногда встречаются кисты. Опухоль бедна сосудами, растет медленно.
Различают три гистологических вида астроцитом: фибриллярную, протоплазматическую и фибриллярно-протоплазматическую (смешанную). Фибриллярная астроцитома богата глиальными волокнами, располагающимися в виде параллельно идущих
 Рис. 123.
Астроцитома
Рис. 123.
Астроцитома
пучков, содержит мало клеток типа астроцитов (рис. 123). Протоплазматическая астроцитома состоит из разной величины отростчатых клеток, подобных астроцитам, причем отростки образуют густые сплетения. Фибриллярно-протоплазматическая (смешанная) астроцитома характеризуется равномерным расположением астроцитов и глиальных отростчатых клеток.
Астробластома (злокачественная астроцитома) характеризуется клеточным полиморфизмом, быстрым ростом, некрозами, метастазами по ликворным путям. Встречается редко.
Олигодендроглиальные опухоли
Среди олигодендроглиальных опухолей выделяют доброкачественные - олигодендроглиому и злокачественные - олигодендроглиобластому. Олигодендроглиома имеет вид очага однородной серо-розовой ткани. Построена из небольших круглых или веретенообразных клеток, характерны мелкие кисты и отложения извести. Олигодендроглиобластома (злокачественная олигодендроглиома) отличается клеточным полиморфизмом, обилием патологических митозов, появлением очагов некроза.
Эпендимальные опухоли и опухоли хориоидного эпителия Среди этих опухолей к доброкачественным относятся эпендимома и хориоидная папиллома, а к злокачественным - эпендимобластома и хориоидкарцинома.
Эпендимома - глиома, связанная с эпендимой желудочков мозга. Она имеет вид интраили экстравентрикулярного узла, нередко с кистами
и фокусами некроза. Типичны скопления униили биполярных клеток вокруг сосудов (псевдорозетки) и полости, выстланные эпителием (истинные розетки).
Эпендимобластома - злокачественный вариант эпендимомы (злокачественная эпендимома). Отличается выраженным клеточным атипизмом. У взрослых людей может напоминать глиобластому, а у детей - медуллобластому. Растет быстро, инфильтрируя окружающие ткани и давая метастазы по ликворной системе.
Хориоидная папиллома (хориоидпапиллома) - папиллома из эпителия сосудистого сплетения мозга. Имеет вид ворсинчатого узла в полости желудочков мозга (рис. 124), состоит из многочисленных ворсинчатых разрастаний эпителиальных клеток кубической или призматической формы.
Хориоидкарцинома (злокачественная хориоидная папиллома) имеет вид узла, располагается в желудочках, связана с сосудистым сплетением. Построена из анаплазированных покровных клеток сосудистого сплетения (папиллярный рак). Встречается редко.
Нейрональные опухоли
К нейрональным опухолям относят ганглионеврому (ганглиоцитома), ганглионейробластому (злокачественная ганглиоцитома) и нейробластому.
Ганглионеврома (ганглиоцитома) - редкая доброкачественная опухоль, локализуется в области дна III желудочка, реже - в полушариях большого мозга. Построена из зрелых ганглиозных клеток, их скопления разделены пучками глиальной стромы.
Ганглионейробластома - злокачественный аналог ганглионевромы (злокачественная ганглиоцитома) - чрезвычайно редкая опухоль ЦНС. Отличается клеточным полиморфизмом, подобна злокачественной глиоме.
Нейробластома - редкая высокозлокачественная опухоль мозга, встречается у детей. Построена из крупных клеток с пузырьковидным ядром, многочисленными митозами; клетки растут в виде синцития, много тонкостенных сосудов.
 Рис. 124.
Хориоидная папиллома
Рис. 124.
Хориоидная папиллома
Низкодифференцированные и эмбриональные опухоли
К ним относят медуллобластому и глиобластому. Медуллобластома - опухоль, построенная из самых незрелых клеток - медуллобластов, и поэтому отличается особо выраженной злокачественностью; ее наиболее частая локализация - червь мозжечка. Встречается преимущественно у детей (см. Болезни детского возраста).
Глиобластома - злокачественная, вторая по частоте после астроцитомы опухоль головного мозга. Встречается чаще в возрасте 40-60 лет. Локализуется в белом веществе любых отделов головного мозга. Имеет мягкую консистенцию, на разрезе пестрый вид в связи с наличием очагов некроза и кровоизлияний; границы ее нечеткие. Построена из клеток разной величины, отличающихся различной формой ядер, их величиной и содержанием хроматина. В клетках много гликогена. Часты патологические митозы: опухоль быстро растет и может привести к смерти больного в течение нескольких месяцев. Метастазы развиваются только в пределах головного мозга.
Менингососудистые опухоли
Опухоли возникают из оболочек мозга и родственных им тканей. Наиболее частые среди них - менингиома и менингеальная саркома.
Менингиома - доброкачественная опухоль, состоящая из клеток мягкой мозговой оболочки. В тех случаях, когда менингиома построена из арахноидэндотелия - покровных клеток паутинной оболочки, говорят об арахноидэндотелиоме. Опухоль имеет вид плотного узла, связанного с твердой, реже мягкой, мозговой оболочкой (рис. 125); построена из эндотелиоподобных клеток, тесно прилежащих друг к другу и образующих гнездные скопления. Нередко клетки формируют микроконцентрические
 Рис. 125.
Менингиома
Рис. 125.
Менингиома
структуры (менинготелиоматозная арахноидэндотелиома); в эти структуры может откладываться известь, что ведет к образованию так называемых псаммомных телец. Менингиома может быть построена из пучков клеток и соединительнотканных волокон - фиброзная арахноидэндотелиома.
Менингеальная саркома - злокачественный аналог менингиомы. Гистологически она напоминает фибросаркому, полиморфно-клеточную саркому, диффузный саркоматоз оболочек.
Опухоли вегетативной нервной системы развиваются из разной зрелости ганглиозных клеток (симпатогонии, симпатобласты, ганглионейроциты) симпатических ганглиев, а также из клеток нехромаффинных параганглиев (гломусов), генетически связанных с симпатической нервной системой. Сюда относятся доброкачественные опухоли - ганглионеврома, доброкачественная нехромаффинная параганглиома (гломусная опухоль, хемодектома) и злокачественные - ганглионейробластома, симпатобластома (симпатогониома) и злокачественная нехромаффинная параганглиома (хемодектома). Многие из этих опухолей были описаны ранее.
Доброкачественная нехромаффинная параганглиома (хемодектома) по морфологическим признакам сходна с опухолями APUD-системы (апудомами), способна синтезировать серотонин и реже АКТГ. Опухоль может достигать больших размеров, особенно забрюшинная. Наиболее характерны альвеолярное или трабекулярное строение, большое число сосудов синусоидного типа.
Злокачественную нехромаффинную параганглиому (хемодектома), которая встречается редко, отличают клеточный полиморфизм, инфильтрирующий рост и лимфогематогенное метастазирование. Симпатобластома (симпатогониома) - крайне злокачественная опухоль, встречается обычно у маленьких детей (см. Болезни детского возраста).
Опухоли периферической нервной системы возникают из оболочек нервов. К ним относят доброкачественные опухоли - неврилеммому (шванному), нейрофиброму, а также нейрофиброматоз (болезнь Реклингхаузена) и злокачественные - злокачественную шванному, или нейрогенную саркому.
Неврилеммома (шваннома) построена из веретеноподобных клеток с палочковидными ядрами. Клетки и волокна образуют пучки, формирующие ритмичные, или «палисадные», структуры: чередование участков параллельно лежащих ядер (ядерные палисады, тельца Верокаи) с участками, состоящими из волокон (рис. 126). Нейрофиброма - опухоль, связанная с оболочками нерва. Состоит из соединительной ткани с примесью нервных клеток, телец и волокон. Нейрофиброматоз (болезнь Реклингхаузена) - системное заболевание, характеризуется развитием множественных нейрофибром, которые нередко сочетаются с различными
пороками развития. Различают периферическую и центральную формы нейрофиброматоза.
Злокачественная неврилеммома (нейрогенная саркома) - редкая опухоль. Для нее характерны резкий клеточный полиморфизм и атипизм, наличие многоядерных симпластов и «палисадных» структур.
Опухоли системы крови
Опухоли системы крови делят на системные, или лейкозы, и регионарные, или злокачественные лимфомы (см. Болезни системы крови).
Тератомы
Тератомы (от греч. teratos - чудовище, уродство) развиваются на
почве отщепления одной из бластомер яйца и могут состоять из одной или нескольких тканей. Тератомы являются зрелыми, доброкачественными опухолями, однако они могут малигнизироваться, тогда развивается злокачественная опухоль - тератобластома (см. Болезни детского возраста).
Листовидная опухоль (листовидная фиброаденома, филлоидная фиброаденома, интраканаликулярная фиброаденома с клеточной стромой) - достаточно редкая доброкачественная соединительнотканно-эпителиальная опухоль, частота выявления которой не превышает 2% от числа всех фиброаденом. Средний возраст женщин на момент выявления опухоли равен 45 годам. До периода полового созревания листовидная опухоль не обнаруживается. Как правило, опухоль односторонняя, с одинаковой частотой выявляется в правой и левой молочных железах.
Клинически новообразование характеризуется длительным существованием и незапным быстрым ростом с резким увеличением ее объема в последние недели или месяцы перед операцией. Размеры опухоли могут варьировать в широких пределax - от небольших до гигантских, иногда занимающих всю железу. В этих случаях кожа над опухолью может быть гиперимирована и изъязвлена. При пальпации определяется узел опухоли с четкими границами и гладкой полициклической поверхностью. Консистенция ее обычно неравномерная - плотноэластические участки чередуются с очагами размягчения и флюктуации.
Маммография, пункционная и трепанобиопсия далеко не всегда позволяют уточнить предоперационный диагноз. Совокупность анамнестических данных и результатов осмотра имеют большее значение, чем инструментальная диагностика. При опухолях диаметром более 5 см показано срочное гистологическое исследование для решения вопроса об объеме операции, поскольку в разных отделах опухоли может быть разное строение.
Макроскопически опухолевый узел хорошо отграничен. Настоящей капсулы нет, но сдавленная ткань молочной железы может ее имитировать. Опухоль часто бывает дольчатая и состоит из нескольких сливающихся между собой узлов. Ткань опухоли на разрезе при небольших размерах узла обычно равномерного бело-серого цвета с щелевидными полостями. Консистенция узла эластическая. Поверхность разреза крупных опухолей неоднородна. Могут появиться очаги отека, ослизнения, кровоизлияния.
Микроскопическое исследование свидетельствует, что опухоль представляет собой двухкомпонентное (соединительнотканное и эпителиальное) образование, т.е. является фиброаденомой, сохраняя ее общие черты и приобретая некоторые дополнительные признаки. Одна из микроскопических особенностей этой опухоли отражена в ее названии (филлоидная, т.е. листовидная) и заключается в появлении, так называемых, листовидных структур. Последние представляют собой истинные сосочки на широком основании покрытые эпителием, вдающиеся в проекты кистовидно растянутых железистых полостей (рис. 51).
Вторая микроскопическая особенность филлоидных фиброаденом – гиперцеллюлярность стромы. Повышение количества клеточных элементов стромы может быть разной степени выраженности как у разных больных, так и в пределах одной и той же опухоли. Иногда веретенообразных клеток так много и располагаются они так близко друг к другу, что симулируют саркому. При этом пролиферирующие клетки стромы нередко приобретают признаки клеточного и ядерного полиморфизма и характеризуются значительным количеством фигур митозов. Иногда в строме филлоидных фиброаденом появляются гигантские одно- и многоядерные клетки.
Гиперцеллюлярность иногда выражена равномерно по всей опухоли, в других случаях она носит очаговый характер. Нередко очаги гиперцеллюлярности концентрируются, преимущественно, в перидуктальных зонах. Изредка в строме филлоидных фиброаденом обнаруживаются очаговые включения жировых клеток. В строме быстро растущих опухолей могут быть очаги отека, кровоизлияний и геморрагические инфаркты.
Железистые структуры листовидных фиброаденом представлены разной величины полостями, выстланными обычным одно-двурядным кубическим эпителием. Последний, как правило, не выявляет каких-либо признаков интраканаликулярной пролиферации.
Необходимо подчеркнуть, что филлоидная фиброаденома - доброкачественная опухоль, а такие микроскопические критерии, как гиперцеллюлярность, клеточный полиморфизм, высокая митотическая активность, являются характерным для этого новообразования свойством и не служат критерием ее злокачественности . Показания к объему операции у больных филлоидной фиброаденомой определяются, прежде всего, величиной опухоли.
Вместе с тем, следует отметить, что в филлоидных фиброаденомах может возникнуть саркома. Сведения о частоте выявления сарком в этих опухолях достаточно противоречивы. Это объясняется тем, что разные исследователи использовали для определения частоты малигнизации неодинаковые критерии: одни принимали во внимание цитологические признаки, другие ориентировались на частоту выявления метастазов. Если учитывать такой объективных признак, свойственный злокачественным опухолям, как метастазирование, то частота саркоматозной трансформации филлоидных фиброаденом составляет примерно 3%.
При злокачественной трансформации филлоидных фиброаденом всегда малигнизируется и метастазирует только саркоматозный кoмпонент. Метастазы распространяются гематогенным путем и поражают легкие, кости, печень, головной мозг. Метастазы в регионарных лимфатических узлах обнаруживаются крайне редко.
Главным морфологическим дифференциально-диагностическим критерием для выявления саркоматозной трансформации филлоидных фиброаденом служит наличие инфильтрирующего роста. Поиски инфильтрирующего роста следует начинать при макроскопическом исследовании операционного или биопсийного материала (плотная связь с тканью молочной железы, тяжи, врастающие в нее). Необходимо вырезать для последующего микроскопического исследования все участки опухоли, плотно спаяные с окружающей тканью молочной железы. Инфильтрирующий рост может наблюдаться не только на периферии фиброаденомы, но и в ее центральных отделах. Инфильтрирующий рост может определяться на больших или меньших участках, нередко мультицентрично. Это диктует необходимость вырезки максимального количества фрагментов фиброаденомы и изготовления максимального количества срезов для гистологического исследования.
При микроскопическом исследовании инфильтрирующий рост на периферии опухоли будет выглядеть как тяжи атипической фиброзной ткани (без железистых структур), пересеченные вдоль или поперек и проникающие в ткань молочной железы. В центральных отделах инфильтрирующий рост проявляется разрушением железистых структур и замещением их атипической соединительной тканью. Сохранение общего плана строения фиброаденомы, т.е. наличие неразрушенных железистых полостей, является свидетельством доброкачественной природы npoцecса.
Саркоматозный компонент в листовидной опухоли может быть сравнительно мономорфноклеточным или обладать резко выраженным клеточным и ядерным полиморфизмом. Он может быть представлен структурами, соответствующими фибросаркоме, злокачественной фиброзной гистиоцитоме, фибролипосаркоме, иногда определяются метапластические ткани - кость, хрящ, изредка поперечно-полосатые мышечные волокна.
Листовидная опухоль – это доброкачественная опухоль. Размеры опухоли могут быть как небольшими, так и гигантскими. При пальпации листовидная опухоль определяется как округлое или овальное новообразование с четкими контурами и гладкой поверхностью.
Филлоидная опухоль имеет дольчатое строение и состоит из нескольких узлов. При детальном рассмотрении ткань опухоли серо-белого цвета, с характерной слоистой структурой и заметными щелевидными и кистозными полостями, со следами кровоизлияний и некроза. Выступающие пласты фиброзной ткани по виду похожи на листы закрытой книги.
Одной из причин возникновения заболевания являются дисгармональные нарушения. В отличие от фиброаденомы, листовидная опухоль продолжает расти даже после устранения этих нарушений.
Лечение назначается на основании данных анамнеза, маммографии и результатов осмотра. Метод оперативного вмешательства определяется в зависимости от гистологических исследований, так как опухоль в разных отделах может иметь различное строение. Обычно проводят широкую секторальную резекцию или квадрантэктомию молочной железы. Иногда после секторальной резекции возможны рецидивы, поэтому в некоторых случаях, когда размеры опухоли значительны, рекомендуется ампутация молочной железы.
Филлоидная опухоль, также известная как листовидная, или интраканаликулярная фиброаденома с клеточной стромой встречается достаточно редко. Возраст пациенток на момент выявления опухоли составляет 40-50 лет. Опухоль доброкачественная, соединительнотканно-эпителиальная, часто односторонняя.
Для филлоидной опухоли характерен быстрый, внезапный рост и увеличение объема. Размеры вариабельны - от нескольких сантиметров до 20 см. При пальпации определяется округлое или овальное новообразование с четкими контурами и гладкой поверхностью. Консистенция неоднородная, включает плотноэластические и размягченные участки.
По результатам макроскопического исследования опухоль имеет дольчатое строение и состоит из нескольких узлов. При детальном рассмотрении ткань опухоли серо-белого цвета, с характерной слоистой структурой и заметными щелевидными и кистозными полостями, со следами кровоизлияний и некроза. Выступающие пласты фиброзной ткани по виду похожи на листы закрытой книги.
Листовидная опухоль имеет такой же морфологический состав, как и фиброаденома. При фиброаденоме соединительная ткань превращается в фиброзную, а в листовидной опухоли она становится многоклеточной, при этом пролиферирующие клетки стромы становятся полиморфными, и в дальнейшем могут превратиться в саркоматозные. Одной из причин возникновения заболевания являются дисгормональные нарушения. В отличие от фиброаденомы листовидная опухоль продолжает расти даже после устранения этих нарушений.
Лечение филлоидной опухоли - хирургическое, назначается на основании данных анамнеза, маммографии и результатов осмотра. Метод оперативного вмешательства определяется в зависимости от гистологических исследований, так как опухоль в разных отделах может иметь различное строение. Обычно проводят широкую секторальную резекцию или квадрантэктомию молочной железы. Иногда после секторальной резекции возможны рецидивы. Крайне редко в филлоидных опухолях можно обнаружить фокусы неинвазивного или инвазивного протокового или долького рака.
Качественную диагностику и лечение сможет обеспечить только специалист, который в соответствии с Вашими показаниями и исходя из Вашей ситуации подберет Вам индивидуальную схему терапии и даст дальнейшие рекомендации.
